Esperto medico dell'articolo
Nuove pubblicazioni
Trattamento del diabete mellito
Ultima recensione: 04.07.2025

Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.
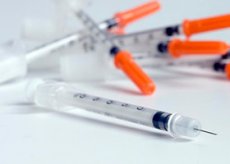
La terapia insulinica mira a fornire la massima compensazione del diabete mellito e a prevenire la progressione delle sue complicanze. Il trattamento insulinico può essere permanente e a vita per i pazienti con diabete mellito di tipo 1, oppure temporaneo, a seconda delle diverse situazioni, per i pazienti con diabete mellito di tipo 2.
Indicazioni per la terapia insulinica
- Diabete di tipo 1.
- Chetoacidosi, coma diabetico, iperosmolare, iperlaccidemico.
- Gravidanza e parto nel diabete mellito.
- Scompenso significativo del diabete mellito di tipo II causato da vari fattori (situazioni stressanti, infezioni, lesioni, interventi chirurgici, esacerbazione di malattie somatiche).
- Mancanza di efficacia di altri metodi di trattamento del diabete di tipo II.
- Perdita di peso significativa nel diabete.
- Nefropatia diabetica con alterata funzionalità renale nell'escrezione dell'azoto nel diabete mellito di tipo II.
Attualmente esiste un'ampia gamma di preparazioni di insulina che differiscono per durata d'azione (breve, media e lunga), grado di purificazione (picco singolo, singolo componente) e specificità di specie (umana, suina, bovina).
Il Comitato farmaceutico del Ministero della Salute della Federazione Russa raccomanda di utilizzare solo preparati monocomponenti di insulina umana e suina per il trattamento dei pazienti, poiché l'insulina bovina provoca reazioni allergiche, resistenza all'insulina e lipodistrofia.
L'insulina è prodotta in fiale da 40 U/ml e 100 U/ml per la somministrazione sottocutanea con siringhe monouso appositamente progettate per l'uso di insuline della corrispondente concentrazione di 40-100 U/ml.
Inoltre, l'insulina viene prodotta sotto forma di penfill con una concentrazione di insulina di 100 U/ml per penne a siringa. I penfill possono contenere insuline con diverse durate d'azione e combinate (azione breve + prolungata), le cosiddette mixtard.
Sono disponibili diverse penne a siringa per l'uso da parte dei pazienti, che consentono di iniettare da 1 a 36 unità di insulina alla volta. Le penne a siringa Novopen I, II e III sono prodotte da Novonordisk (inserti da 1,5 e 3 ml), Optipen 1, 2 e 4 da Hoechst (inserti da 3 ml), Berlinpen 1 e 2 da Berlin-Chemie (inserti da 1,5 ml), Lilipen e BD da Eli Lilly e Becton-Dickenson (inserti da 1,5 ml).
La produzione nazionale è rappresentata dalle penne a siringa "Crystal-3", "In-sulpen" e "Insulpen 2".
Oltre alle insuline tradizionali, nel trattamento dei pazienti viene utilizzato anche un analogo dell'insulina, Humalog (Eli Lilly). Si ottiene riarrangiando gli amminoacidi lisina e prolina nella molecola di insulina. Ciò ha portato ad un'accelerazione del suo effetto ipoglicemizzante e a una sua significativa riduzione (1-1,5 ore). Pertanto, il farmaco viene somministrato immediatamente prima dei pasti.
Per ogni paziente diabetico, viene selezionato individualmente un tipo specifico di insulina per migliorare il benessere generale, raggiungere una glicosuria minima (non superiore al 5% del valore glicemico degli alimenti) e fluttuazioni accettabili dei livelli di glicemia durante il giorno per un dato paziente (non superiori a 180 mg%). J.S. Skyler e ML Reeves ritengono che per una prevenzione più affidabile o un rallentamento delle manifestazioni della microangiopatia diabetica e di altre complicanze metaboliche tardive del diabete, i criteri per la sua compensazione dovrebbero essere più rigorosi. Per i pazienti predisposti a condizioni di ipoglicemia, il livello di glucosio prima dei pasti può essere di 120-150 mg/100 ml.
Criteri per l'indennizzo del diabete mellito
Tempo di ricerca |
Livello di glucosio (mg/100 ml) |
|
Ideale |
Accettabile |
|
A stomaco vuoto prima di colazione |
70-90 |
70-110 |
Prima dei pasti durante il giorno |
70-105 |
70-130 |
1 ora dopo i pasti |
100-160 |
100-180 |
2 ore dopo aver mangiato |
80-120 |
80-150 |
Nella scelta dell'insulina, è necessario tenere conto della gravità della patologia, della terapia precedentemente utilizzata e della sua efficacia. In ambito ambulatoriale, i criteri per la scelta dell'insulina sono i livelli di glicemia a digiuno, i dati del profilo glicemico o la glicosuria giornaliera. In ambito ospedaliero, vi sono maggiori possibilità di una prescrizione insulinica più corretta, poiché viene eseguito un esame dettagliato del metabolismo dei carboidrati: profilo glicemico (determinazione della glicemia ogni 4 ore durante il giorno: 8-12-16-20-24-4 ore), profilo glicemico a 5 tempi (la prima porzione di urina viene raccolta da colazione a pranzo; la seconda da pranzo a cena; la terza da cena alle 22:00; la quarta dalle 22:00 alle 6:00; la quinta dalle 6:00 alle 9:00). L'insulina viene prescritta in base al livello di glicemia e all'eccesso di glicosuria.
Tutte le insuline, a seconda del metodo di produzione, possono essere suddivise condizionatamente in due gruppi principali: insuline eterologhe ricavate dal pancreas di bovini e suini e insuline umane omologhe ricavate dal pancreas di suini (semisintetiche) oppure ottenute per sintesi batterica.
Attualmente vengono prodotte insuline monotipo altamente purificate (monocomponenti e monocomponenti), prive di impurità. Si tratta principalmente di preparazioni di insulina suina con diverse durate d'azione. Sono utilizzate principalmente per il trattamento di reazioni allergiche all'insulina bovina, insulino-resistenza e lipodistrofie. Si riponevano alcune speranze nell'uso di insulina umana semisintetica e geneticamente modificata nella pratica medica. Tuttavia, non sono state riscontrate le differenze significative attese nel suo effetto ipoglicemizzante o nell'influenza sulla formazione di anticorpi anti-insulina rispetto all'insulina suina monocomponente.
Attualmente è stata avviata la produzione industriale di vari tipi di insulina, la cui azione prolungata dipende da una speciale lavorazione e dall'aggiunta di proteine e zinco.
I pazienti con diabete mellito di nuova diagnosi e iperglicemia e glicosuria che non si risolvono entro 2-3 giorni nonostante le restrizioni dietetiche richiedono la terapia insulinica. Se il peso corporeo del paziente si discosta dal peso ideale di non più del ±20% e non ci sono situazioni di stress acuto o infezioni intercorrenti, la dose iniziale di insulina può essere di 0,5-1 U/(kg-giorno) (sulla base del peso corporeo ideale) con successiva correzione nell'arco di diversi giorni. L'insulina ad azione rapida può essere utilizzata sotto forma di 3-4 iniezioni singole o una combinazione di insulina ad azione rapida e prolungata. JS Skyler e ML Reeves [86] raccomandano di prescrivere insulina ai pazienti a una dose di 0,4 U/(kg-giorno) anche nella fase di remissione e 0,6 U/(kg-giorno) alle donne in gravidanza (durante le prime 20 settimane). La dose di insulina per i pazienti affetti da diabete mellito già trattati in precedenza non dovrebbe, di norma, superare in media 0,7 U/(kg-giorno) sulla base del peso corporeo ideale.
La disponibilità di farmaci con diverse durate d'azione nella pratica medica ha inizialmente portato alla tendenza a creare "cocktail" per fornire un effetto ipoglicemizzante durante il giorno con una sola iniezione. Tuttavia, questo metodo non ha permesso nella maggior parte dei casi, soprattutto in caso di decorso labile della malattia, di ottenere una buona compensazione. Pertanto, negli ultimi anni, sono stati utilizzati diversi regimi di somministrazione di insulina, che forniscono la massima compensazione del metabolismo glucidico con limiti di fluttuazione della glicemia durante il giorno da 70 a 180 o 100-200 mg/100 ml (a seconda dei criteri). I regimi di terapia insulinica utilizzati nei pazienti con diabete mellito di tipo I sono in gran parte determinati da fattori quali la presenza e il grado di secrezione residua di insulina endogena, nonché il contributo del glucagone e di altri ormoni controinsulari all'eliminazione di fluttuazioni significative della glicemia (ipoglicemia) e la gravità della risposta insulinica agli alimenti introdotti, alle riserve di glicogeno nel fegato, ecc. Il regime più fisiologico è quello delle iniezioni multiple di insulina (prima di ogni pasto), che consente di alleviare l'iperglicemia postprandiale. Tuttavia, non elimina l'iperglicemia a digiuno (notturna), poiché la durata d'azione dell'insulina regolare fino al mattino non è sufficiente. Inoltre, la necessità di frequenti iniezioni di insulina crea alcuni disagi per il paziente. Pertanto, il regime di iniezioni multiple di insulina viene spesso utilizzato per ottenere una rapida compensazione del diabete come misura temporanea (per eliminare la chetoacidosi, lo scompenso in concomitanza con infezioni intercorrenti, come preparazione a un intervento chirurgico, ecc.). In condizioni normali, le iniezioni di insulina regolare vengono solitamente combinate con l'introduzione di un farmaco ad azione prolungata la sera, tenendo conto del momento del picco di azione per prevenire l'ipoglicemia notturna. Pertanto, in alcuni casi, i farmaci "lenta" e "lunga" vengono somministrati dopo la seconda cena prima di coricarsi.
Il regime più comodo per studenti e pazienti lavoratori è la somministrazione di insulina due volte al giorno. In questo caso, le insuline ad azione rapida vengono somministrate al mattino e alla sera in combinazione con insuline ad azione intermedia o prolungata. Se alle 3-4 del mattino si osserva una diminuzione della glicemia inferiore a 100 mg/100 ml, la seconda iniezione viene posticipata in modo che la diminuzione della glicemia si verifichi al mattino, quando è possibile misurare la glicemia e assumere cibo. In questo caso, il paziente deve essere trasferito a un regime insulinico di 3 iniezioni al giorno (al mattino - una combinazione di insuline, prima di cena - insulina normale e prima di coricarsi - prolungata). La dose di insulina quando il paziente passa a 2 iniezioni al giorno viene calcolata come segue: una percentuale della dose giornaliera totale viene somministrata al mattino e 1/3 alla sera; 1/3 di ciascuna dose calcolata è insulina ad azione rapida e 2/3 sono prolungate. Se il diabete non è sufficientemente compensato, la dose di insulina viene aumentata o diminuita a seconda del livello di zucchero nel sangue in un momento specifico della giornata, di non più di 2-4 U alla volta.
In base all'inizio e all'effetto massimo di ciascun tipo di insulina e al numero di iniezioni, i pasti vengono distribuiti nell'arco della giornata. Le percentuali approssimative della dieta giornaliera sono: colazione - 25%, seconda colazione - 15%, pranzo - 30%, spuntino pomeridiano - 10%, cena - 20%.
Il grado di compensazione del diabete mellito durante la terapia viene valutato mediante il profilo glicemico e glucosurico, il contenuto di emoglobina HbA1c nel sangue e il livello di fruttosamina nel siero sanguigno.
Metodi di terapia insulinica intensiva
Oltre ai metodi tradizionali di terapia insulinica, dall'inizio degli anni '80 è stato utilizzato un regime di iniezioni multiple (3 o più) di insulina durante il giorno (basal-bolus). Questo metodo consente di riprodurre al massimo il ritmo di secrezione di insulina del pancreas di una persona sana. È stato dimostrato che il pancreas di una persona sana secerne 30-40 U di insulina al giorno. È stato accertato che la secrezione di insulina nelle persone sane avviene costantemente, ma a velocità diverse. Pertanto, tra i pasti, la velocità di secrezione è di 0,25-1,0 U/h, e durante i pasti di 0,5-2,5 U/h (a seconda della natura dell'alimento).
Il regime di terapia insulinica intensiva si basa sull'imitazione della secrezione costante del pancreas, ovvero sulla creazione di un livello basale di insulina nel sangue mediante l'introduzione di insulina ad azione prolungata o intermedia alle ore 22:00 prima di coricarsi, in una dose pari al 30-40% della dose giornaliera. Durante il giorno, prima di colazione, pranzo e cena, a volte anche prima della seconda colazione, viene introdotta insulina ad azione rapida sotto forma di integratori, boli a seconda delle necessità. La terapia insulinica viene effettuata utilizzando penne a siringa.
Utilizzando questo metodo, il livello di glucosio nel sangue viene mantenuto tra 4 e 8 mmol/l e il contenuto di emoglobina glicata viene mantenuto entro i suoi valori normali.
La terapia insulinica intensiva con iniezioni multiple può essere effettuata solo se c'è motivazione (desiderio del paziente), allenamento attivo, possibilità di controllare la glicemia almeno 4 volte al giorno (utilizzando strisce reattive o glucometro) e contatto costante tra paziente e medico.
Le indicazioni per una terapia intensiva sono il diabete di tipo I di nuova diagnosi, l'infanzia, la gravidanza, l'assenza o gli stadi iniziali di microangiopatia (retinopatia, nefropatia).
Le controindicazioni all'uso di questo metodo di terapia insulinica sono:
- tendenza a condizioni ipoglicemiche (se il livello di glucosio prima di coricarsi è <3 mmol/l, allora l'ipoglicemia notturna si verifica nel 100% dei casi, e se <6 mmol/l, allora nel 24%);
- la presenza di microangiopatia clinicamente espressa (retino-, neuro-, nefropatia).
Gli effetti collaterali della terapia insulinica intensiva comprendono un possibile peggioramento delle manifestazioni della retinopatia diabetica e un aumento di 3 volte del rischio di ipoglicemie (notturne e asintomatiche) e aumento di peso.
Un altro metodo di terapia insulinica intensiva è l'uso di micropompe indossabili per insulina, dispositivi di dosaggio riempiti con insulina ad azione rapida che iniettano l'insulina sottocutanea in dosi ridotte secondo un programma prestabilito. Gli effetti collaterali sono simili, a cui si aggiungono il possibile guasto della pompa e il rischio di chetoacidosi. Le micropompe non si sono diffuse ampiamente.
L'obiettivo della terapia insulinica intensiva è la compensazione ideale del metabolismo dei carboidrati per prevenire lo sviluppo di forme cliniche di complicanze tardive del diabete mellito, non soggette a evoluzione inversa.
In diversi paesi, è stata perfezionata la produzione di dispositivi indossabili individuali basati sul principio delle pompe a diffusione, con l'ausilio dei quali l'insulina viene somministrata sotto pressione a una velocità regolata in base al fabbisogno attraverso un ago inserito sotto la pelle del paziente. La presenza di diversi regolatori che modificano la velocità di somministrazione dell'insulina consente, sotto il controllo del livello di glicemia, di impostare la modalità di somministrazione per ciascun paziente individualmente. Gli inconvenienti e gli svantaggi di questi dispositivi includono la mancanza di un sistema di feedback, la possibilità di piaghe da decubito nonostante l'uso di aghi in plastica, la necessità di modificare la zona di somministrazione dell'insulina e le difficoltà legate al fissaggio del dispositivo al corpo del paziente. Le pompe a diffusione descritte hanno trovato applicazione nella pratica clinica, in particolare nella forma labile di diabete mellito. In questo caso, la camera della pompa a diffusione può essere riempita con qualsiasi tipo di insulina ad azione rapida, inclusa l'insulina omologa.
Altri metodi di trattamento con insulina umana, che prevedono il trapianto di pancreas o dei suoi frammenti, non hanno ancora trovato ampia diffusione a causa di gravi ostacoli causati da manifestazioni di incompatibilità tissutale. Anche i tentativi di trovare metodi di somministrazione orale di insulina (su polimeri, liposomi, batteri) sono falliti.
Trapianto di cellule di isole pancreatiche da coltura
L'allotrapianto e lo xenotrapianto sono utilizzati come metodo ausiliario per il trattamento del diabete mellito di tipo 1. L'allotrapianto utilizza microframmenti di tessuto pancreatico fetale umano (materiale abortivo), mentre lo xenotrapianto utilizza isole pancreatiche o cellule beta isolate da suinetti neonati o conigli. Le insuline di maiale e coniglio differiscono strutturalmente da quelle umane per un amminoacido. Il materiale del donatore viene solitamente coltivato in vitro prima del trapianto. La coltivazione riduce l'immunogenicità delle cellule insulari. Le isole pancreatiche e le cellule beta allo- o xenogeniche vengono impiantate nella milza, nel fegato o nel muscolo. La maggior parte dei pazienti sperimenta una riduzione del fabbisogno di insulina. La durata di questo effetto varia da 8 a 14 mesi. Il principale risultato del trapianto è l'inibizione delle complicanze croniche del diabete mellito di tipo 1. Alcuni pazienti hanno sperimentato la remissione della retinopatia e della neuropatia. Sembra che il trapianto di isole pancreatiche debba essere iniziato allo stadio di compromissione preclinica caratteristico delle complicanze croniche del diabete.
Il principale effetto terapeutico potrebbe essere dovuto non solo all'insulina, ma anche al peptide C. Esistono studi che indicano che la somministrazione intramuscolare a lungo termine di peptide C a pazienti con diabete di tipo I per 3-4 mesi stabilizza il decorso del diabete, migliora la funzionalità renale e induce la regressione della neuropatia diabetica. I meccanismi di questa azione del peptide C non sono ancora stati chiariti, ma è stata rilevata una stimolazione della Na + -K + -ATPasi nei tubuli renali. Si suggerisce che il trattamento con insulina in combinazione con il peptide C sia possibile.
Continua la ricerca sulle vie di somministrazione non tradizionali di insulina: per via intrarettale, per inalazione, per via intranasale, sotto forma di granuli polimerici soggetti a biodegradazione, nonché sulla creazione di dispositivi per uso personale dotati di sistema di feedback.
Si spera che le serie ricerche attualmente in corso in questo settore conducano nel prossimo futuro a una soluzione positiva al compito più importante: migliorare radicalmente la terapia insulinica per i pazienti affetti da diabete.
Attività fisica
Durante l'esercizio fisico, i processi metabolici volti a reintegrare l'energia spesa vengono intensificati nei muscoli sottoposti a sforzo. Si verifica un aumento dell'utilizzo di substrati energetici sotto forma di glicogeno muscolare, glucosio e acidi grassi a seconda dell'intensità e della durata dell'attività fisica. Il dispendio energetico durante un'attività fisica intensa ma di breve durata, della durata di diversi minuti, viene reintegrato dal glicogeno muscolare. Un'attività fisica più lunga (40-60 min) e intensa è accompagnata da un aumento dell'utilizzo del glucosio di circa 30-40 volte. Con carichi muscolari ancora più lunghi, gli acidi grassi diventano il principale substrato energetico, poiché dopo 4 ore di lavoro, le riserve di glicogeno nel fegato diminuiscono del 75%.
Il livello di glicemia durante l'attività muscolare intensa dipende da due processi opposti: la velocità di utilizzo del glucosio da parte dei muscoli e i fattori che ne assicurano l'ingresso nel sangue. Il ruolo principale nel mantenimento di livelli normali di glucosio nel sangue nelle persone sane è svolto dall'aumento della gluconeogenesi, della glucogenolisi, dall'attivazione del sistema simpatico-surrenale e degli ormoni controinsulari. In questo caso, la secrezione di insulina è leggermente ridotta. Nei pazienti diabetici, la risposta dell'organismo all'attività fisica può variare a seconda del livello iniziale di glicemia, che riflette il grado di compensazione del diabete. Se la glicemia non supera i 16,7 mmol/l (300 mg%), l'esercizio fisico determina una diminuzione della glicemia, soprattutto in coloro che si allenano regolarmente, e una riduzione del fabbisogno di insulina del 30-40%. In uno dei freestyler, una corsa giornaliera di 25 km ha contribuito a ridurre la deplezione di insulina precedentemente ricevuta (30 U) e, successivamente, alla sua completa cancellazione. Tuttavia, occorre tenere presente che un reintegro incompleto del dispendio energetico, ovvero un'assunzione insufficiente e intempestiva di carboidrati con il cibo prima dell'attività fisica con una dose invariata di insulina, può causare uno stato ipoglicemico con successiva iperglicemia e chetoacidosi.
Nei pazienti con diabete mellito scompensato, se il livello iniziale di glicemia supera 19,4 mmol/l (350 mg%), l'attività fisica provoca l'attivazione di ormoni controinsulari e un aumento della lipolisi, poiché gli acidi grassi liberi diventano il principale substrato energetico per i muscoli in attività (in condizioni di carenza di insulina). L'aumento della lipolisi promuove anche la chetogenesi, motivo per cui la chetoacidosi si verifica spesso durante l'attività fisica nei pazienti con diabete di tipo 1 non sufficientemente compensati. I dati disponibili in letteratura sul ruolo della durata e dell'intensità dell'attività fisica in corso di diabete mellito indicano un aumento della tolleranza al glucosio dovuto a un'aumentata sensibilità dei tessuti insulino-dipendenti all'azione dell'insulina esogena o endogena, che può essere associata a un aumento o all'attivazione dei recettori dell'insulina. Tuttavia, l'interdipendenza tra l'effetto ipoglicemizzante dell'attività fisica, causato da un aumento del dispendio energetico dell'organismo, la dose richiesta di insulina e il grado di adeguato reintegro energetico dovuto ai carboidrati alimentari non ha ricevuto una chiara espressione quantitativa. Questa circostanza richiede un approccio cauto all'uso dell'attività fisica nel trattamento del diabete mellito, in particolare di tipo I.
Spesa energetica durante diversi tipi di attività fisica
Tipo di carico |
Spesa energetica, kcal/h |
Tipo di carico |
Spesa energetica, kcal/h |
Stato di riposo: Durante i pasti Camminare a una velocità di 4 km/h Camminare in discesa Guidare un'auto Giocare a pallavolo Bowling Andare in bicicletta a 9 km/h |
60 84 216 312 169 210 264 270 |
Nuotare a una velocità di 18 m/min Ballare Lavori di giardinaggio Giocare a tennis Sciare Lavori di falegnameria Scavare la terra Test Master in due fasi Jogging |
300 330 336 426 594 438 480 492 300 |
È importante ricordare che le indicazioni per un aumento dell'attività fisica dipendono non solo dal grado di compensazione del diabete, ma anche da patologie e complicanze concomitanti. Pertanto, la retinopatia diabetica, in particolare quella proliferativa, rappresenta una controindicazione, poiché l'esercizio fisico, causando un aumento della pressione arteriosa, può contribuire alla sua progressione (emorragie, distacco di retina). Nei pazienti con nefropatia diabetica, la proteinuria aumenta, il che può anch'esso influenzarne negativamente il decorso. Nei pazienti con diabete mellito di tipo II, la presenza di indicazioni e controindicazioni all'attività fisica dipende da patologie concomitanti del sistema cardiovascolare. In assenza di controindicazioni all'uso dell'esercizio fisico come misura terapeutica aggiuntiva, è necessario aumentare l'assunzione di carboidrati o ridurre la dose di insulina prima dell'attività fisica. Va ricordato che la somministrazione sottocutanea del farmaco sull'area dei muscoli sottoposti a sforzo è accompagnata da una significativa accelerazione del suo assorbimento.
Fitoterapia per il diabete
Nel trattamento del diabete vengono utilizzati anche preparati a base di erbe, come decotti, ad esempio, di foglie di mirtillo, e tinture di varie erbe: zamaniha, ginseng, eleuterococco. Anche i preparati a base di erbe ufficiali, come arphasetina e mirfazina, prodotti nel nostro Paese e utilizzati sotto forma di decotto, hanno un buon effetto.
Arphazetin contiene: mirtillo (germogli) - 0,2 g, fagioli (baccelli) - 0,2 g, alta zamaniha (radici) - 0,15 g, equiseto dei campi (erba) - 0,1 g, camomilla (fiori) - 0,1 g.
La fitoterapia può essere utilizzata solo come metodo aggiuntivo al trattamento principale del diabete.
Trattamento dei pazienti con diabete mellito durante l'intervento chirurgico
Attualmente, questa patologia non rappresenta una controindicazione per alcun intervento chirurgico. Il numero di pazienti diabetici ricoverati in ambulatori chirurgici è pari all'1,5-6,4% del totale di coloro che necessitano di intervento chirurgico. Prima di un intervento chirurgico programmato, è necessaria una compensazione del diabete, i cui criteri sono l'eliminazione della chetoacidosi, delle condizioni ipoglicemiche, un aumento della glicemia durante il giorno a non più di 180-200 mg% (10-11,1 mmol/l), l'assenza di glicosuria o la sua riduzione all'1%. Inoltre, vengono regolati i disturbi del metabolismo idroelettrolitico (disidratazione o ritenzione idrica e alterazioni del contenuto di potassio nel siero sanguigno) e l'equilibrio acido-base (presenza di acidosi metabolica). Particolare attenzione, in preparazione all'intervento chirurgico, deve essere prestata all'eliminazione di insufficienza cardiaca, polmonare e renale. L'insufficienza cardiaca e l'infarto miocardico sono le complicanze più comuni durante l'intervento chirurgico e nel periodo postoperatorio, rappresentando rispettivamente il 9% e lo 0,7%. La preparazione preoperatoria prevede l'uso di glicosidi cardiaci, diuretici, ipotensivi e vasodilatatori. La correzione dell'insufficienza renale include la terapia antibatterica in presenza di infezioni delle vie urinarie, l'uso di farmaci ipotensivi e la dietoterapia. Anche lo stato dei sistemi di coagulazione del sangue e di anticoagulazione gioca un ruolo significativo nella preparazione all'intervento chirurgico. La sindrome da ipercoagulazione è spesso osservata nei pazienti con infarto del miocardio, colecistite e gangrena diabetica, che porta alla necessità di anticoagulanti diretti e indiretti. La compensazione del diabete mellito nel periodo preoperatorio può essere ottenuta con la dieta, i sulfamidici o l'insulina ad azione breve o lunga. Le indicazioni per l'intervento chirurgico, la scelta dell'anestesia e le strategie terapeutiche per i pazienti sono determinate da un gruppo di specialisti, tra cui un chirurgo, un anestesista, un terapista e un endocrinologo.
Se l'intervento chirurgico non interferisce con l'assunzione di cibo e farmaci nel periodo postoperatorio o le restrizioni sono a breve termine, l'intervento chirurgico programmato può essere eseguito in associazione a una dieta (se la glicemia durante il giorno non supera 11,1 mmol/l - 200 mg% - e non è presente chetoacidosi) o a farmaci ipoglicemizzanti, quando la compensazione del diabete viene raggiunta con dosi medie di farmaci sulfamidici. Se per la compensazione sono necessarie le dosi massime consentite e la glicemia a digiuno supera i 150 mg% (8,3 mmol/l), il paziente deve essere trasferito all'insulina o aggiungerla alla terapia orale.
Gli interventi chirurgici a basso trauma vengono eseguiti in associazione a dietetica o con farmaci sulfanilammidici (SP). I pazienti vengono operati al mattino a stomaco vuoto. Dopo l'intervento, i pazienti assumono farmaci sulfanilammidici a dosi normali con il cibo. Le biguanidi vengono escluse in preparazione all'intervento e nel periodo postoperatorio. Non si sono osservate differenze significative nel corso del periodo postoperatorio e nel profilo glicemico nei pazienti operati in associazione a dietetica o con l'assunzione di farmaci sulfanilammidici e insulina.
Tutti i pazienti con diabete di tipo I, così come con diabete di tipo II (in caso di interventi chirurgici addominali e controindicazioni all'assunzione di cibo nel periodo postoperatorio) devono passare all'insulina ad azione rapida prima dell'intervento. Negli interventi chirurgici programmati, la glicemia basale dovrebbe essere compresa tra 6,5 e 8,4 mmol/l e il livello massimo di glucosio nel sangue capillare non dovrebbe superare 11,1 mmol/l. La compensazione del metabolismo glucidico durante e dopo l'intervento chirurgico si ottiene mediante somministrazione endovenosa di insulina con glucosio e cloruro di potassio.
La quantità totale di glucosio al giorno dovrebbe essere di 120-150 g. La concentrazione di glucosio nella soluzione somministrata è determinata dal volume di liquido raccomandato in ciascun caso specifico.
Esempio di calcolo: la quantità di glucosio che deve essere somministrata durante il giorno (ad esempio 120 g) e la dose giornaliera di insulina (48 U) vengono divise per 24 ore per ottenere la quantità di glucosio e di insulina che deve essere somministrata per via endovenosa ogni ora, ovvero per l'esempio selezionato: 5 g/h di glucosio e 2 U/h di insulina.
Poiché l'intervento chirurgico provoca una reazione di stress nel paziente, che coinvolge adrenalina, cortisolo, STH e glucagone, i quali contribuiscono a un aumento della glicemia dovuto alla soppressione dell'utilizzo del glucosio da parte dei tessuti insulino-dipendenti, all'aumento della gluconeogenesi e della glicogenolisi nel fegato, la quantità di glucosio somministrata (120-150 g) è sufficiente a prevenire un eccessivo effetto ipoglicemico della dose giornaliera abituale di insulina. La glicemia viene monitorata ogni 3 ore e, se necessario, la quantità di insulina o glucosio somministrata per via endovenosa viene modificata. La somministrazione endovenosa di insulina e glucosio durante l'intervento chirurgico non è accompagnata da ampie fluttuazioni della glicemia durante il giorno e non causa insulino-resistenza, il che rappresenta un vantaggio di questo metodo. Il metodo di trattamento descritto viene utilizzato anche nel periodo postoperatorio fino a quando al paziente non viene consentito di assumere cibo per via orale. Successivamente, si passa al regime di somministrazione sottocutanea di insuline semplici o prolungate.
In presenza di processi purulenti, non è sempre possibile ottenere una compensazione completa del diabete mellito a causa della marcata resistenza all'insulina e dell'intossicazione. In questo caso, l'intervento chirurgico può essere eseguito con una glicemia superiore a 13,9 mmol/l (250 mg%) e persino in presenza di chetoacidosi. La via di somministrazione dell'insulina dovrebbe essere endovenosa. Di norma, dopo un intervento chirurgico che aiuta a rimuovere la fonte di infezione purulenta dall'organismo e l'uso di antibiotici, il fabbisogno giornaliero di insulina si riduce significativamente e la chetoacidosi scompare. Dato il rischio di ipoglicemia, è necessario continuare a controllare la glicemia ogni 2-3 ore per 3-5 giorni postoperatori.
Negli ultimi anni, una miscela standard di glucosio-potassio-insulina (GKI) proposta da Albert e Thomas per i pazienti con diabete mellito di tipo I e II è stata utilizzata nella pratica chirurgica estera per la somministrazione endovenosa di insulina. È composta da 500 ml di soluzione di glucosio al 10%, 15 U di insulina ad azione rapida e 10 ml/mol (7,5 ml di soluzione al 10%) di cloruro di potassio. Il rapporto insulina/glucosio è di 0,3 U/g.
L'infusione di questa soluzione viene iniziata immediatamente prima dell'intervento e continuata per 5 ore. La velocità di somministrazione di GKI è di 100 ml/ora. La glicemia basale deve essere compresa tra 6,5 e 11,1 mmol/l. Quando si somministra questa variante della miscela, il paziente riceve 3 U di insulina e 10 g di glucosio all'ora. Se la glicemia basale supera 11,1 mmol/l, la quantità di insulina aggiunta alla miscela viene aumentata a 20 U e, se la glicemia basale scende a <6,5 mmol/l, viene ridotta a 10 U. Con queste varianti, la quantità di insulina somministrata per via endovenosa è rispettivamente di 4 e 2 U per 10 g di glucosio. Se è necessaria un'infusione di GKI a lungo termine, è possibile modificare la dose di insulina aggiunta o la concentrazione di glucosio.
Oltre al livello iniziale di glicemia, la resistenza all'insulina osservata in alcune condizioni e patologie può influenzare il fabbisogno di insulina durante l'intervento chirurgico. Se nel diabete mellito non complicato il fabbisogno di insulina, espresso nel rapporto insulina/glucosio, è di 0,3 U/g, in presenza di epatopatie concomitanti e obesità significativa, aumenta a 0,4 U/g. Il maggiore aumento del fabbisogno di insulina si osserva in caso di infezioni gravi, condizioni settiche e in corso di terapia steroidea, ed è pari a 0,5-0,8 U/g. Pertanto, la dose di insulina aggiunta al GKI da 15 U può, in presenza di varie condizioni di resistenza all'insulina, essere aumentata a 140 U.
Gli interventi chirurgici urgenti, associati a una rigorosa prescrizione di tempo per la preparazione preoperatoria, causano sempre notevoli difficoltà nella compensazione del diabete mellito. Prima dell'intervento, è necessario controllare la glicemia, l'acetone nelle urine e, se il paziente è cosciente, determinare la dose di insulina somministrata. In presenza di chetoacidosi, è importante stabilire il grado di disidratazione (numero di ematocrito), determinare i livelli di potassio e sodio nel sangue (possibilità di iperosmolarità) ed esaminare gli indici di emostasi. Le strategie terapeutiche in questa condizione, durante la preparazione a un intervento chirurgico d'urgenza e l'intervento stesso, sono le stesse di quelle adottate durante l'acidosi e il coma diabetico. In assenza di chetoacidosi e con pressione arteriosa normale, l'insulina può essere somministrata per via intramuscolare (20 U alla volta), e successivamente per via endovenosa ogni ora a 6-8 U per 4-5 ore, sotto controllo glicemico. Il glucosio viene somministrato per via endovenosa in dosi di 5-7,5 g/h sotto forma di soluzioni al 5-10-20%, a seconda del volume giornaliero di liquidi necessario per la somministrazione. I livelli glicemici vengono monitorati ogni 2-3 ore. La dose di insulina viene ridotta a 1,5-3 U/h quando la glicemia scende a 11,1 mmol/l (200 mg%) o meno. Poiché l'insulina viene parzialmente adsorbita dalle superfici in polivinilcloruro e vetro del sistema utilizzato per la somministrazione endovenosa (25-50%), vengono aggiunti 7 ml di soluzione di albumina al 10% per prevenirne l'adsorbimento ogni 500 ml di soluzione oppure la dose di insulina somministrata viene aumentata del 50%. Per prevenire l'ipokaliemia, il cloruro di potassio viene somministrato per via endovenosa a 0,5 g/h per 3-4 ore. Nel periodo postoperatorio (se indicato), il paziente viene trasferito alla nutrizione orale e alla somministrazione sottocutanea di insulina a breve e lunga durata d'azione.
Complicanze causate dalla somministrazione di insulina
Le complicazioni causate dalla somministrazione di insulina includono: ipoglicemia, reazioni allergiche, resistenza all'insulina, lipodistrofia insulinica post-iniezione.
L'ipoglicemia è una condizione che si sviluppa nei pazienti con diabete mellito quando il livello di glicemia scende al di sotto di 50 mg% (2,78 mmol/l) o quando scende molto rapidamente con valori normali o addirittura elevati. Osservazioni cliniche indicano che tale ipoglicemia relativa è possibile quando i pazienti si sentono bene con una glicemia elevata. Una riduzione del livello alla normalità porta a un peggioramento delle condizioni: mal di testa, vertigini, debolezza. È noto che i pazienti con diabete mellito labile, con frequenti stati ipoglicemici, sviluppano un adattamento a bassi livelli di glicemia. La possibilità di ipoglicemia con glicemia normale è confermata dalla rapida scomparsa dei sintomi dopo l'introduzione di glucosio. L'ipoglicemia può essere causata da vari fattori: violazione della dieta e del regime alimentare, attività fisica, sviluppo di infiltrazione epatica grassa, deterioramento dello stato funzionale dei reni, sovradosaggio di insulina. L'ipoglicemia è particolarmente pericolosa nei pazienti con cardiopatia ischemica e malattie cerebrali. Può causare infarto del miocardio o ictus. Inoltre, queste condizioni contribuiscono alla progressione delle microangiopatie, alla comparsa di nuove emorragie retiniche e all'infiltrazione grassa del fegato. L'ipoglicemia frequente a volte porta a danni organici al sistema nervoso centrale. Pertanto, la prevenzione dell'ipoglicemia è di grande importanza per la vita di un paziente con diabete mellito. Per prevenirla nei pazienti con aterosclerosi dei vasi coronarici e cerebrali, i criteri per la compensazione del diabete dovrebbero essere meno rigidi: glicemia a digiuno non inferiore a 100 mg% (5,55 mmol/l), fluttuazioni durante il giorno - 100-200 mg% (5,55-11,1 mmol/l). L'ipoglicemia lieve viene eliminata assumendo carboidrati facilmente digeribili (zucchero, miele, marmellata). Nei casi gravi è necessario somministrare infusioni endovenose fino a 50 ml di una soluzione di glucosio al 40%, a volte ripetute, iniezioni intramuscolari di 1 mg di glucagone o adrenalina (soluzione allo 0,1% - 1 ml).
Iperglicemia postipoglicemica (fenomeno di Somogyi). I pazienti con diabete di tipo 1, soprattutto se trattati con alte dosi di insulina, presentano acetonuria e alti livelli di glicemia a digiuno. I tentativi di aumentare la dose di insulina non eliminano l'iperglicemia. Nonostante lo scompenso del diabete mellito, i pazienti aumentano gradualmente di peso. Un esame della glicosuria giornaliera e per porzione indica l'assenza di zucchero nelle urine in alcune porzioni notturne e la presenza di acetone e zucchero nelle urine in altre. Questi segni consentono di diagnosticare l'iperglicemia post-glicemica, che si sviluppa a seguito di sovradosaggio di insulina. L'ipoglicemia, che si sviluppa più spesso di notte, provoca un rilascio compensatorio di catecolamine, glucagone e cortisolo, che aumentano notevolmente la lipolisi e promuovono la chetogenesi e un aumento della glicemia. Se si sospetta il fenomeno di Somogyi, è necessario ridurre la dose di insulina somministrata (di solito alla sera) del 10-20%, e di più se necessario.
L'effetto Somogyi si differenzia dal fenomeno dell'"alba", che si osserva non solo nei pazienti con diabete mellito, ma anche nelle persone sane e si manifesta nell'iperglicemia mattutina. La sua genesi è dovuta all'ipersecrezione dell'ormone della crescita di notte e prima dell'alba (dalle 2 alle 8 del mattino). A differenza del fenomeno Somogyi, l'iperglicemia mattutina non è preceduta da ipoglicemia. Il fenomeno dell'"alba" può essere osservato in pazienti con diabete sia di tipo I che di tipo II (in concomitanza con diete o trattamento con farmaci ipoglicemizzanti).
Le reazioni allergiche alla somministrazione di insulina possono essere locali e generalizzate. Le prime comportano la comparsa di iperemia e addensamento nel sito di somministrazione dell'insulina, che può persistere da diverse ore a diversi mesi. Una reazione generalizzata si manifesta sotto forma di eruzione cutanea orticarioide generalizzata, debolezza, prurito, edema, disturbi gastrointestinali e aumento della temperatura corporea. In presenza di allergia, è necessario prescrivere una terapia antistaminica, cambiare il tipo di insulina e prescrivere preparazioni monopeak, monocomponenti di insulina suina o umana. Il prednisolone può essere prescritto a 30-60 mg a giorni alterni (nei casi gravi) per 2-3 settimane, con sospensione graduale.
Le lipodistrofie post-iniezione di insulina si verificano nel 10-60% dei pazienti trattati con il farmaco e si sviluppano principalmente nelle donne. Si verificano durante il trattamento con tutti i tipi di insulina, indipendentemente dal dosaggio del farmaco, dalla compensazione o dallo scompenso del diabete mellito, più spesso dopo diversi mesi o anni di terapia insulinica. Allo stesso tempo, sono stati descritti casi insorti dopo diverse settimane di trattamento insulinico. Le lipodistrofie si presentano in forma ipertrofica (aumento della formazione di grasso nel tessuto adiposo sottocutaneo nel sito di iniezione), ma più spesso in forma di atrofia del tessuto adiposo (forma atrofica).
La lipoatrofia non è solo un difetto estetico. Porta a un ridotto assorbimento di insulina e a un dolore che aumenta con le variazioni della pressione barometrica. Esistono diverse teorie sulla lipodistrofia, che la considerano conseguenza di uno o più fattori: reazione infiammatoria, risposta alla distruzione meccanica delle cellule, scarsa qualità dei preparati insulinici (combinazione di lipasi pancreatica, fenolo, proprietà antigeniche, basso pH), bassa temperatura del preparato somministrato, penetrazione dell'alcol nel tessuto sottocutaneo. Alcuni ricercatori aderiscono al concetto neurogeno-distrofico di alterata regolazione locale della lipogenesi e della lipolisi, mentre altri attribuiscono il ruolo principale ai meccanismi immunitari. L'insulina suina altamente purificata (monocomponente) e, soprattutto, l'insulina umana offrono buoni risultati. La durata della terapia dipende dalle dimensioni, dalla prevalenza della lipodistrofia e dall'efficacia del trattamento. Nella prevenzione della lipodistrofia è di grande importanza modificare i siti di iniezione dell'insulina (alcuni autori suggeriscono di utilizzare pellicole speciali con fori perforati), ridurre gli agenti irritanti meccanici, termici e chimici durante la sua somministrazione (somministrare l'insulina riscaldata a temperatura corporea, impedire all'alcol di penetrarvi, la profondità e la velocità di somministrazione del farmaco).
L'insulino-resistenza, come complicanza della terapia insulinica, era causata dall'uso di preparati insulinici di origine bovina scarsamente purificati, quando il fabbisogno giornaliero raggiungeva talvolta diverse migliaia di unità. Ciò costrinse alla creazione di preparati insulinici industriali contenenti 500 U/ml. L'elevato fabbisogno di insulina era dovuto all'elevato titolo di anticorpi contro l'insulina bovina e altri componenti del pancreas. Attualmente, quando si utilizza insulina umana e suina monocomponente, l'insulino-resistenza è più spesso causata dall'azione di ormoni contro-insulari ed è temporanea nei pazienti con diabete di tipo I. Questo tipo di insulino-resistenza si osserva in situazioni di stress (interventi chirurgici, traumi, malattie infettive acute, infarto del miocardio, chetoacidosi, coma diabetico), così come durante la gravidanza.
La resistenza immunologica all'insulina può verificarsi in rare condizioni e malattie, anche in concomitanza con l'introduzione dell'insulina umana. Può essere causata da difetti a livello dei prerecettori (anticorpi contro la molecola di insulina) e del recettore (anticorpi contro i recettori dell'insulina). La resistenza all'insulina causata dalla formazione di anticorpi contro l'insulina si verifica nello 0,01% dei pazienti con diabete mellito di tipo I trattati a lungo termine con insulina, ma può svilupparsi anche diversi mesi dopo l'inizio della terapia insulinica.
In alcuni casi, con alti titoli di anticorpi anti-insulina, è possibile eliminare l'iperglicemia crescente solo somministrando da 200 a 500 unità di insulina al giorno. In questa situazione, si raccomanda l'uso di insulina solfato, per la quale i recettori dell'insulina hanno un'affinità maggiore rispetto agli anticorpi anti-insulina. Talvolta la resistenza all'insulina assume un carattere a onda, ovvero l'iperglicemia viene sostituita da gravi reazioni ipoglicemiche nel giro di pochi giorni (a causa della rottura del legame tra insulina e anticorpi).
Una vera resistenza all'insulina può essere osservata nell'acantosi nigricans, nella lipodistrofia generalizzata e parziale, quando la causa è la formazione di anticorpi contro i recettori dell'insulina. I glucocorticoidi sono utilizzati nel trattamento della resistenza immunologica all'insulina a dosi di 60-100 mg di prednisolone al giorno. L'effetto del trattamento si manifesta non prima di 48 ore dall'inizio della terapia.
Un'altra causa di resistenza all'insulina è la degradazione o l'assorbimento alterato dell'insulina. In questo caso, con l'aumentata attività proteasica, la somministrazione sottocutanea di dosi elevate di insulina non ha un effetto ipoglicemizzante a causa della degradazione dell'insulina. Allo stesso tempo, la somministrazione endovenosa di insulina ha effetto a dosi normali. Il malassorbimento di insulina può essere causato da infiltrazioni, alterata vascolarizzazione nelle zone di iniezione dell'insulina e dalla presenza di lipodistrofia. Si raccomandano frequenti cambiamenti nelle sedi di somministrazione sottocutanea come misura preventiva contro il malassorbimento di insulina.
In caso di resistenza all'insulina associata a una produzione eccessiva di ormone somatotropo, glucocorticoidi e altri ormoni controinsulari, è necessario curare la malattia di base.
Edema insulinico. Nei pazienti con diabete mellito di tipo I, si osserva ritenzione idrica all'inizio della terapia insulinica o durante la somministrazione di dosi elevate del farmaco, causata da una significativa riduzione della glicosuria e, di conseguenza, della perdita di liquidi, nonché dall'effetto diretto dell'insulina sul riassorbimento di sodio nei tubuli renali. Con una riduzione della dose, l'edema solitamente scompare.
Compromissione della vista. La terapia insulinica a volte causa un'alterazione della rifrazione dovuta alla deformazione della curvatura del cristallino. Nel diabete scompensato e nell'iperglicemia elevata, l'accumulo di sorbitolo nel cristallino, con conseguente ritenzione idrica, contribuisce allo sviluppo della miopia o attenua l'ipermetropia. Dopo una diminuzione della glicemia sotto l'effetto dell'insulina, il rigonfiamento del cristallino diminuisce e, dopo un certo tempo, la rifrazione torna ai valori precedenti.
Trattamento delle complicanze del diabete mellito
La prevenzione e il trattamento delle complicanze del diabete mellito consistono principalmente nella massima compensazione del diabete con una riduzione della glicemia giornaliera a 10-11,1 mmol/l (180-200 mg%) mediante iniezioni multiple di insulina ad azione rapida o 2-3 somministrazioni di insulina a dosaggio prolungato in combinazione con insulina ad azione rapida nel diabete di tipo I, oppure mediante dietoterapia, il cui scopo è normalizzare il peso corporeo, o una combinazione di dietoterapia, se inefficace, con farmaci ipoglicemizzanti orali. La tendenza a prescrivere insulina ai pazienti con diabete di tipo II per il trattamento della retinopatia diabetica e della neuropatia è infondata, poiché le sindromi cliniche indicate si sviluppano nei tessuti insulino-indipendenti e l'introduzione di insulina contribuisce all'obesità, agli stati ipoglicemici (che provocano la comparsa di emorragie nella retinopatia) e all'insulino-resistenza.
Trattamento della neuropatia diabetica
In caso di sindrome dolorosa grave, vengono prescritti analgesici e sedativi. In alcuni casi, è necessario ricorrere a promedolo e pantopon. Un buon effetto si ottiene utilizzando vitamina B12, acido ascorbico, difenina e il farmaco metabolico dipromonio in iniezioni o compresse. Gli studi clinici sul sorbinil e sul suo analogo nazionale, l'isodibut, utilizzati in compresse da 0,5 g fino a 3 volte al giorno, lasciano sperare nell'efficacia della terapia patogenetica. Allo stesso tempo, si raccomandano procedure fisioterapiche.
In presenza di sindromi cliniche caratteristiche della neuropatia vegetativa (autonoma), si utilizzano misure terapeutiche aggiuntive. Nel trattamento dell'ipotensione ortostatica, si utilizzano farmaci mineralcorticoidi: DOXA iniettabile, fluoroidrocortisone a dosi di 0,0001-0,0004 g al giorno. Il bendaggio elastico delle gambe per ridurre il volume venoso dà buoni risultati.
Nella gastropatia, vengono utilizzati colinomimetici, inibitori della colinesterasi e metoclopramide, che aumentano il tono e l'attività motoria della muscolatura liscia dello stomaco e hanno un effetto antiemetico. Nei casi gravi, si procede con la resezione gastrica.
L'atonia vescicale è spesso associata a un'infezione delle vie urinarie ascendenti, pertanto il trattamento dovrebbe includere antibiotici in base alla sensibilità della flora batterica. La cateterizzazione vescicale dovrebbe essere evitata. In terapia si utilizzano farmaci anticolinesterasici e, se necessario, si ricorre alla resezione parziale della vescica.
In caso di neuroartropatia, i principali metodi di trattamento sono la prevenzione e la rimozione dei calli, il trattamento delle ulcere neurotrofiche e l'uso di scarpe ortopediche.
Un nuovo metodo nel trattamento dei pazienti con diabete di tipo II è l'allenamento ipossico a intervalli. Il trattamento viene eseguito utilizzando un ipossicatore (un dispositivo che fornisce aria a ridotto contenuto di ossigeno a intervalli specifici per l'inalazione). Gradualmente, il numero di cicli per sessione aumenta da 3 a 10. La procedura viene eseguita quotidianamente; si raccomandano 15-20 sessioni per ciclo di trattamento.
Gli studi condotti hanno dimostrato che l'uso dell'allenamento ipossico intervallato migliora significativamente il decorso clinico del diabete mellito, riduce la manifestazione della neuropatia diabetica, ha un effetto positivo sugli indici metabolici, sulla diffusione tissutale, sui parametri dell'emodinamica centrale e intracardiaca, sulla funzione di trasporto dell'ossigeno nel sangue e aumenta la resistenza all'ipossia.
Trattamento della retinopatia
Il trattamento della retinopatia, oltre alla compensazione del diabete mellito, comprende l'eliminazione dei disturbi emoreologici, l'uso di farmaci antipertensivi, ipolipemizzanti e la terapia vitaminica.
La terapia laser viene utilizzata per eliminare i disturbi emoreologici.
Nella fase non proliferativa, si raccomanda la terapia laser focale per eliminare l'edema maculare. Nella fase pre-proliferativa, si esegue la fotocoagulazione panretinica e, durante la fase proliferativa, la fotocoagulazione panretinica e, se necessario, la vitrectomia. Nell'ultima fase, è necessaria l'interruzione di gravidanza.
Per prevenire la progressione del processo si ricorre alla terapia antipertensiva (ACE-bloccanti, calcio, beta-bloccanti selettivi in combinazione con diuretici), ai farmaci ipolipemizzanti a seconda della natura dell'iperlipidemia, nonché alle vitamine del gruppo B, all'acido ascorbico e all'ascorutina.
Nella retinopatia proliferante, il principale metodo di trattamento è la fotocoagulazione laser, che aiuta a eliminare la neovascolarizzazione, le emorragie retiniche e a prevenire il distacco di retina. In caso di emorragia nel corpo vitreo, si ricorre alla vitrectomia, ovvero alla sua rimozione e sostituzione con una soluzione salina. L'ipofisectomia, ovvero l'introduzione di ittrio radioattivo nella sella turcica, non è praticamente utilizzata per il trattamento della retinopatia. Il trattamento della malattia viene eseguito congiuntamente da un oculista che monitora il paziente ogni sei mesi.
Trattamento e prevenzione della nefropatia diabetica
Il trattamento della forma clinica della nefropatia diabetica (DN) negli stadi di nefropatia diabetica grave (proteinuria) e insufficienza renale cronica (uremia) è finalizzato all'eliminazione dell'ipertensione arteriosa, dei disturbi elettrolitici, dell'iperlipidemia, delle infezioni delle vie urinarie e al miglioramento della funzione di escrezione dell'azoto da parte dei reni.
Lo stadio di nefropatia diabetica grave è caratterizzato dalla comparsa di proteinuria superiore a 0,5 g/die, microalbuminuria superiore a 300 mg/die, ipertensione arteriosa, iperlipidemia e una combinazione di retinopatia diabetica, neuropatia e coronaropatia. Il trattamento in questo stadio della nefropatia diabetica è finalizzato a prevenire l'insufficienza renale cronica.
Compensazione del metabolismo dei carboidrati
La massima compensazione del metabolismo glucidico nei pazienti con diabete mellito di tipo I si ottiene attraverso una terapia insulinica intensiva (iniezioni multiple di insulina a breve durata d'azione) o una combinazione di insulina ad azione prolungata e breve. I pazienti con diabete di tipo II vengono trasferiti a Glufenorm o Dibotina e, in caso di inefficacia, all'insulina o a una combinazione con i farmaci sopra menzionati per eliminare l'effetto nefrotossico di altri sulfanilammidici e dei loro metaboliti.
La terapia antipertensiva rallenta la riduzione della SCF e riduce la proteinuria. Si cerca di mantenere la pressione arteriosa a un livello non superiore a 120/80 mmHg. A tale scopo, si utilizzano ACE inibitori (captopril, enalapril, ramipril, ecc.), beta-bloccanti cardioselettivi, calcio antagonisti (nifeditina, veropamil, riodipina, ecc.), alfa-bloccanti (prazosina, doxazosina). La più efficace è considerata la combinazione di captopril o enalapril con ipotiazide.
L'ipertensione arteriosa nei pazienti è causata in gran parte dall'ipervolemia dovuta alla ritenzione di sodio, per la quale una terapia complessa prevede la limitazione del sale da cucina a 3-5 g al giorno, e dei diuretici, soprattutto risparmiatori di potassio, poiché nei pazienti si osserva spesso iperkaliemia.
La terapia ipolipidemica aiuta a ridurre la proteinuria e la progressione del processo patologico nei reni.
Poiché nel 70-80% dei pazienti si osservano vari tipi di iperlipidemia (ipercolesterolemia, ipertrigliceridemia e forma mista), nel trattamento si utilizza una dieta ipocolesterolemizzante, nonché resine, acido nicotinico, statine, fibrati o una loro combinazione.
Una dieta ipoproteica prevede di limitare l'apporto proteico a 0,8 g/kg di peso corporeo. In presenza di obesità, è consigliabile un'attività fisica ipocalorica e moderata (se si esclude una cardiopatia ischemica).
Eliminazione delle infezioni del tratto urinario. Data l'elevata frequenza di cistite, pielonefrite atipica e batteriuria asintomatica, è consigliabile eseguire periodicamente un'analisi generale delle urine e, se necessario, secondo Nechiporenko. In base ai risultati dell'urinocoltura, eseguire regolarmente una terapia antibatterica. La pielonefrite concomitante peggiora la funzionalità renale e può causare nefrite interstiziale.
 [ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
[ 6 ], [ 7 ], [ 8 ], [ 9 ], [ 10 ]
Trattamento nella fase di insufficienza renale cronica (uremia)
La progressione della proteinuria (nefropatia diabetica grave) porta all'insufficienza renale cronica. Un aumento del livello di creatinina nel sangue da 120 a 500 μmol/l corrisponde allo stadio del processo in cui è possibile una terapia conservativa.
La compensazione del metabolismo dei carboidrati è complicata dal fatto che i pazienti possono manifestare ipoglicemia a causa di una riduzione del fabbisogno di insulina, di una riduzione della degradazione dell'insulina da parte dell'enzima renale insulinasi e di un aumento della durata e della circolazione dell'insulina somministrata. Ai pazienti con diabete mellito di tipo I viene prescritta una terapia insulinica intensiva con frequente monitoraggio della glicemia per una tempestiva riduzione della dose di insulina richiesta.
- Dieta ipoproteica. Si raccomanda ai pazienti di ridurre l'apporto proteico a 0,6-0,8 g/kg di peso corporeo e di aumentare il contenuto di carboidrati nella dieta.
- Terapia antipertensiva. Tutti i farmaci utilizzati per trattare lo stadio grave della nefropatia diabetica. Gli ACE-inibitori vengono utilizzati quando il livello di creatinina non supera i 300 μmol/l.
- Correzione dell'iperkaliemia. Escludere dalla dieta gli alimenti ricchi di potassio. In caso di iperkaliemia elevata, si somministra un antagonista: una soluzione di gluconato di calcio al 10%, e si utilizzano anche resine a scambio ionico. Se la causa dell'iperkaliemia è un ipoaldosteronismo iporeninemico (con bassa pressione sanguigna), si utilizza il fluoroidrocortisone (cortinef, florinef) a piccole dosi.
- Trattamento della sindrome nefrosica. Questa condizione è caratterizzata da proteinuria >3,5 g/die, ipoalbuminemia, edema e iperlipidemia. Il trattamento prevede: infusione di soluzioni di albumina, furosemide 0,6-1 g/die, farmaci ipolipemizzanti.
- Correzione del metabolismo fosforo-calcio. L'ipocalcemia (conseguenza di una ridotta sintesi di vitamina D3 nei reni) è causa di iperparatiroidismo secondario e osteodistrofia renale. Il trattamento prevede una dieta a basso contenuto di fosforo, con aggiunta di preparati di calcio e vitamina D3.
- L'enterosorbimento sotto forma di carbone attivo, resine a scambio ionico, minisorb e altri viene utilizzato per rimuovere i prodotti tossici dall'intestino.
- Trattamento dell'insufficienza renale cronica in fase terminale. L'emodialisi o la dialisi peritoneale sono prescritte quando il flusso ematico a piccole cellule (SCF) scende a 15 ml/min e il livello di creatinina aumenta a >600 μmol/l.
- Il trapianto di rene è indicato quando il SCF è <10 ml/min e il livello di creatinina nel sangue è >500 μmol/l.
Prevenzione della nefropatia diabetica
Poiché i metodi tradizionali di trattamento del diabete mellito non prevengono la progressione della nefropatia diabetica nelle sue fasi cliniche, è necessario prevenire la nefropatia diabetica nelle sue fasi precliniche.
Secondo la classificazione, i primi 3 stadi della nefropatia diabetica sono preclinici. Le misure preventive, oltre alla compensazione ideale del metabolismo glucidico, includono la normalizzazione dell'emodinamica intrarenale (eliminazione dell'ipertensione intraglomerulare) mediante la prescrizione di ACE-inibitori a piccole dosi e, allo stadio III, l'eliminazione dell'iperlipidemia e la prescrizione di una dieta con un contenuto proteico non superiore a 1 g/kg di peso corporeo.
Recentemente, è in corso la ricerca di fattori che prevengano lo sviluppo di nefropatia diabetica nei pazienti con diabete mellito di tipo II. È noto che la mortalità per uremia tra i pazienti con diabete mellito di tipo II è di un ordine di grandezza inferiore rispetto al diabete mellito di tipo I. Di particolare rilievo è il rapporto di L. Wahreh et al. (1996) secondo cui l'infusione endovenosa di peptide C a dosi fisiologiche per 1-3 ore normalizza la velocità di filtrazione glomerulare nei pazienti con diabete di tipo I, mentre le iniezioni intramuscolari giornaliere di peptide L per 3-4 mesi stabilizzano il decorso del diabete di tipo I e migliorano la funzionalità renale. È stato stabilito che il peptide C stimola la Na + -K + -ATPasi nei tubuli renali. È possibile che il peptide C abbia una proprietà protettiva nei confronti della nefropatia diabetica, dato che la principale differenza patofisiologica tra diabete mellito di tipo I e diabete mellito di tipo II è la sua assenza.
Trattamento della necrosi lipoidica
I migliori risultati sono stati ottenuti con la somministrazione sottocutanea di glucocorticoidi nella zona confinante con l'area interessata o mediante elettroforesi e fonoforesi con idrocortisone succinato. È efficace anche l'associazione di dipiridamolo 0,0025 g 3-4 volte al giorno con aspirina, che aiuta a inibire l'aggregazione piastrinica e la formazione di microtrombi. A livello locale, si utilizzano lozioni con soluzione di dimexina al 70% e insulina. In caso di infezione ulcerosa, si utilizzano antibiotici.
Prevenzione e trattamento delle malattie cardiache
La prevenzione del danno cardiaco consiste innanzitutto nella massima compensazione del diabete mellito con una diminuzione della glicemia a un livello non superiore a 11,1 mmol/l (200 mg%) durante il giorno, mediante iniezioni multiple di piccole dosi di insulina o somministrazione prolungata di 2 insuline per il diabete di tipo I.
I dati della letteratura indicano che una buona compensazione del diabete mellito migliora la capacità funzionale del miocardio normalizzando i processi metabolici nel muscolo cardiaco. Allo stesso tempo, è necessario evitare il sovradosaggio cronico di insulina, che causa iperinsulinemia. Nella prevenzione e nel monitoraggio dell'aterosclerosi coronarica, anche l'eliminazione di fattori di rischio come ipertensione e iperglicemia gioca un ruolo importante. Entrambi sono più pronunciati nei pazienti con obesità, e pertanto limitare l'apporto calorico giornaliero gioca un ruolo fondamentale nell'eliminazione di questi ulteriori fattori di rischio per l'aterosclerosi.
L'aumento della pressione arteriosa nei pazienti con diabete mellito è causato dalla combinazione di ipertensione o nefropatia diabetica, motivo per cui le strategie terapeutiche presentano alcune peculiarità. I pazienti spesso manifestano ritenzione di sodio nell'organismo e ipervolemia causata dall'attivazione del sistema renina-angiotensina, dall'iperosmolarità plasmatica o dalla somministrazione di insulina (nei pazienti con diabete di tipo I).
Come è noto, sotto l'influenza dell'aumentata attività della renina plasmatica, aumenta la formazione di angiotensina I, così come di angiotensina II con la partecipazione dell'enzima di conversione dell'angiotensina (ACE). L'angiotensina II ha un duplice effetto: vasocostrittore e stimolante la secrezione di aldosterone. Pertanto, nella combinazione di diabete mellito e ipertensione, sono ampiamente utilizzati i farmaci che bloccano l'ACE (captopril, enalapril, lisinopril, ramipril, pirindapril, ecc.). Oltre agli ACE-antagonisti, vengono utilizzati anche i bloccanti del recettore dell'angiotensina II (losartan, aprovel).
In presenza di tachicardia o disturbi del ritmo cardiaco in caso di ipertensione, si utilizzano gli adrenobetabloccanti selettivi (atenololo, metoprololo, cordano, bisoprololo, ecc.). Si sconsiglia la prescrizione di questi farmaci a pazienti con diabete mellito con tendenza all'ipoglicemia, poiché inibiscono la risposta simpato-surrenale all'ipoglicemia, che è la principale manifestazione clinica dell'ipoglicemia.
L'effetto ipotensivo dei calcioantagonisti è dovuto all'effetto rilassante sulle miofibrille delle arteriole e alla riduzione della resistenza dei vasi periferici. Inoltre, questi farmaci migliorano il flusso coronarico, ovvero hanno un effetto antianginoso in presenza di coronaropatia.
Nel trattamento dei pazienti vengono utilizzati calcio-antagonisti selettivi dei gruppi verapamil (isoptin), nifedipina (corinfar) e diltiazem (norvasc), che non influenzano significativamente il metabolismo dei carboidrati.
In assenza di un sufficiente effetto ipotensivo degli ACE-bloccanti, è possibile una combinazione con adrenobeta-bloccanti o calcio-antagonisti. È importante notare che gli ACE-bloccanti e i calcio-antagonisti hanno un effetto nefroprotettivo e vengono utilizzati a piccole dosi nelle fasi iniziali dell'ipertensione arteriosa.
Tutti i farmaci antipertensivi utilizzati nel trattamento dei pazienti sono associati a una restrizione del sale da cucina nella dieta a 5,5-6 g, nonché all'assunzione di diuretici. I farmaci risparmiatori di potassio non sono indicati per i pazienti con nefropatia diabetica associata a iperkaliemia (ipoaldosteronismo iporeninemico).
L'uso di diuretici tiazinici spesso compromette la tolleranza al glucosio, inibendo il rilascio di insulina. Tuttavia, l'entità dell'aumento della glicemia può variare, il che generalmente non ne preclude l'uso.
In presenza di ipotensione ortostatica, metildopa, prazosina e reserpina devono essere usati con cautela, poiché possono aggravare le manifestazioni dell'ipotensione ortostatica.
I diuretici risparmiatori di potassio (aldactone, triampterene, veroshpiron) vengono utilizzati insieme agli ACE-bloccanti, il che aiuta a eliminare la ritenzione di sodio e la tendenza all'ipokaliemia dovuta al blocco dell'azione dell'aldosterone nei tubuli renali.
Il trattamento dell'ipertensione nel diabete mellito deve iniziare il prima possibile e la pressione sanguigna deve essere preferibilmente mantenuta a livelli non superiori a 130/80 mm Hg.
La correzione dell'iperlipidemia, che è una delle cause aggiuntive che aggravano il decorso dell'aterosclerosi, svolge anche un ruolo importante nella prevenzione e nell'anticipazione della sua progressione. A tal fine, è necessario eliminare obesità, ipotiroidismo e malattie renali, nonché astenersi dall'alcol. L'iperlipidemia di tipo IV, V e occasionalmente I può essere trattata limitando i grassi nella dieta (in presenza di VLDL sieriche chilose - lipoproteine a bassissima densità). In caso di aumento dei livelli di LDL (lipoproteine a bassa densità), costituiti per il 75% da colesterolo, si raccomanda una dieta con limitazione dei prodotti che li contengono (non più di 300 mg/die), aggiungendo alla dieta prodotti ad alto contenuto di grassi insaturi e proteine della soia. Colestiramina, polisponina e tribusponina inibiscono l'assorbimento del colesterolo a livello intestinale. Miscleron e citamifene ritardano la sintesi del colesterolo e riducono i livelli di trigliceridi. I farmaci che accelerano il metabolismo dei lipidi e la loro eliminazione dall'organismo includono le resine degli acidi biliari, il linetolo, l'arachide, gli eparinoidi, il guareme e alcune vitamine (acido nicotinico, piridossina), nonché sostanze lipotropiche (metionine, cloruro di colina).
Nei pazienti con cardiopatia ischemica, si raccomanda l'uso di nitrati ad azione rapida (nitroglicerina) e ad azione prolungata (nitrong, sustak, trinitrolong, erinit, nitrosorbide), il cui effetto è associato al rilassamento della muscolatura liscia dei vasi venosi, alla riduzione dell'afflusso venoso al cuore, allo scarico del miocardio e al ripristino del flusso sanguigno nel miocardio, nonché all'aumento della sintesi di prostacicline nella parete vascolare. Anche i bloccanti adrenergici (trazicor, cordarone, cordanum) sono utilizzati nel trattamento della cardiopatia ischemica.
Il trattamento dell'infarto miocardico acuto viene effettuato con metodi convenzionali. La lidocaina per via endovenosa è raccomandata per ridurre il rischio di fibrillazione ventricolare, che spesso si verifica nei pazienti con diabete mellito. Poiché l'iperglicemia aumenta nella maggior parte dei casi durante l'infarto miocardico acuto nei pazienti diabetici, è consigliabile (se necessario) somministrare piccole dosi di insulina regolare in 3-4 iniezioni, contestualmente alla terapia principale con sulfanilamide orale. Non è necessario trasferire i pazienti con diabete di tipo II dai farmaci orali all'insulina, poiché questo è spesso accompagnato da grave insulino-resistenza. L'associazione di farmaci orali (sulfanilamide) con insulina previene questa complicanza della terapia insulinica e ha un effetto più lieve sui livelli glicemici, prevenendo le reazioni ipoglicemiche. La glicemia giornaliera deve essere mantenuta tra 8,33 e 11,1 mmol/l (150-200 mg%).
Il metodo più efficace per il trattamento della cardiomiopatia diabetica e della neuropatia autonomica cardiaca è la massima compensazione del diabete mellito, dei suoi disturbi metabolici intrinseci e la prevenzione della progressione della microangiopatia diabetica. Trental, complamina, curantil, prodectina e carmidina vengono utilizzati periodicamente per cicli di 2-3 mesi per migliorare la microcircolazione. Inosile-F, riboxina, cocarbossilasi, vitamine del gruppo B e C vengono utilizzate in terapia di combinazione. In caso di segni di neuropatia autonomica, si raccomanda una dieta ricca di mioinositolo, farmaci anticolesterasici, adenil-50 e dipromonio, sotto forma di ciclo di trattamento per 2-3 mesi all'anno. Poiché l'accumulo di sorbitolo nel tessuto nervoso svolge un ruolo significativo nella patogenesi della neuropatia diabetica, grandi speranze sono riposte nell'uso degli inibitori dell'aldoso reduttasi (sorbinil, isodibut), attualmente in fase di sperimentazione clinica.

