Esperto medico dell'articolo
Nuove pubblicazioni
Eritema migrante
Ultima recensione: 07.06.2024

Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.
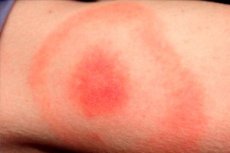
Gli ultimi mesi di primavera, estate e caduta calda sono la stagione dell'attività di molti insetti, tra cui zecche ixodid. Di conseguenza, questo è anche il tempo di picco di incidenza delle infezioni trasportate da tali zecche. La più comune infezione è considerata Lyme borreliosi o boreliosi trasmessa da zecche, o malattia di Lyme. Un segno tipico di questa patologia è l'eritema migran, una manifestazione cutanea della malattia che si verifica nell'area del morso di una zecca infetta. L'agente patogeno penetra nella pelle umana con il fluido salivare dell'insetto. L'infezione viene diagnosticata e trattata in un dipartimento di malattie infettive usando antibiotici e terapia sintomatica. [1]
Epidemiologia
L'eritema migran è una lesione cutanea infettiva che si verifica principalmente dopo il morso di un insetto che trasporta borreliosi. L'infezione si diffonde molto rapidamente, quindi l'eritema tende ad ingrandire rapidamente.
La malattia si sviluppa indipendentemente dall'età, dalla razza o dal genere di una persona. La maggior parte dei casi si verificano in persone di età compresa tra 21 e 60 anni.
Il sito più comune di sviluppo di eritema migran è il torso superiore e inferiore, la testa e gli arti superiori.
L'eritema migratorio è la fase iniziale della borreliosi, endemica negli Stati Uniti, in Australia, nei paesi europei e nella Siberia. Nella stragrande maggioranza dei casi, la malattia è registrata durante la stagione calda.
La prima descrizione di Eritema migrans fu fatta più di un secolo fa dal medico Afzelius e un po 'più tardi dal Dr. Lipschutz. Tuttavia, l'essenza della malattia è stata chiarita solo di recente - in 70-80 anni del XX secolo, quando l'agente causale è stato isolato e è stata descritta la borreliosi dell'infezione. Ad oggi, l'eritema migran è praticamente associato a questa infezione ed è considerato un tipo di indicatore della malattia di Lyme (il secondo nome della borreliosi).
Le cause Eritema migrante
L'agente causale più comune dell'eritema migran è uno spirochete del genere Borrelia, che è direttamente correlato alle zecche di Ixodes. Insieme alla secrezione salivare dell'insetto durante un morso, lo spirochete entra nei tessuti umani. Segni caratteristici si sviluppano sulla pelle nell'area interessata.
Dalla zona di penetrazione con la linfa e il flusso sanguigno, l'infezione si diffonde in organi interni, articolazioni, linfonodi, sistema nervoso. Gli spirocheti morti rilasciano una sostanza endotossica nei tessuti, che comporta una serie di processi immunopatologici.
In generale, possiamo nominare due cause di base (più comuni) per lo sviluppo degli eritema migranti e sono tutti dovuti all'attacco degli acari:
- Morso di un zecca infetto ixodes dammini o pacifico;
- Bite di zecche da stella solitaria o Amblyomma Americanum.
Un segno di spunta può "succhiare" sulla pelle di una persona mentre si cammina in un parco o in una foresta. Questi insetti possono vivere nell'erba, su cespugli e alberi, oltre a portare uccelli, roditori e altri animali. I vettori di infezione sono piuttosto diffusi: nel nostro paese, possono essere trovati quasi ovunque, specialmente nella stagione estiva. [2]
Fattori di rischio
Il principale gruppo di rischio per lo sviluppo di eritema migranti può essere descritto come lavoratori di organizzazioni forestali, cacciatori e pescatori, persone che lavorano su trame di dacha, in giardini e orti, nonché coloro che visitano regolarmente piantagioni forestali per raccogliere berries ed erbe selvatiche.
Sia i turisti che i vacanzieri ordinari a cui piace trascorrere il loro tempo libero più vicino alla natura possono soffrire di morsi di zecche e lo sviluppo di eritema migranti. Gli specialisti non consigliano di visitare le aree di possibile habitat degli insetti senza particolare necessità, e in particolare nel periodo da maggio a luglio. Se devi ancora andare nella foresta, è desiderabile scegliere i percorsi battuti, senza precipitarsi nei boschetti. A proposito, le zecche sono più evidenti sugli oggetti di abbigliamento di colore chiaro.
La difesa immunitaria di una persona è di grande importanza nello sviluppo degli eritema migranti. Sullo sfondo della forte immunità, l'eritema spesso non si manifesta: tuttavia, ciò non significa che l'ingresso dell'agente causale della borreliosi nei tessuti non comporterà un'infezione e un ulteriore sviluppo del processo infettivo-infiammatorio. [3]
Patogenesi
L'agente infettivo dell'eritema migranto è spesso lo spirochete del batterio gram-negativo di Borrelia, che è trasportato da zecche infette.
Di solito nella natura, questi insetti vivono nei parchi forestali, sulle rive di fiumi e laghi, vicino all'erba di massa e alle piantagioni di fiori. Una persona è in grado di infettarsi attraverso un morso: viene da questo luogo sulla pelle che inizia lo sviluppo degli eritema migran. Non importa quanto velocemente il tick venga rimosso dal corpo: l'infezione entra immediatamente nel corpo al momento del morso, insieme alla secrezione salivare dell'insetto.
Durante l'attacco, l'acaro morde la pelle, rompendo la sua integrità. Alcuni patogeni si depositano direttamente nella ferita, il resto si diffonde con il flusso sanguigno e il flusso linfatico in tutto il corpo, persistendo nei linfonodi.
L'eritema migran è considerato un segno inequivocabile e tipico dell'insorgenza della borreliosi o della malattia di Lyme. L'ampliamento del quadro clinico con l'insorgenza del coinvolgimento multiorganico è notato circa quattro settimane dopo l'inizio dell'eritema. Tuttavia, circa il 30% dei pazienti con borreliosi non mostra eritema migran. Gli specialisti lo attribuiscono alle singole peculiarità dell'immunità umana, nonché al volume di infiltrata infezione e virulenza dei batteri.
L'agente infettivo penetra nei tessuti e negli strati più profondi, grazie ai vasi linfatici. Si sviluppa un processo infiammatorio con una componente allergica. I processi essudativi e proliferativi si verificano con la partecipazione delle cellule del sistema protettivo e reticolo-endoteliale, linfociti e macrofagi. Il patogeno è legato, in quanto è percepito dalle strutture come un agente estraneo. Allo stesso tempo, viene stimolata la proliferazione cellulare, il danno tissutale nell'area del morso guarisce.
L'eritema migrante direttamente è una conseguenza dell'eccessiva reazione della rete vascolare cutanea, dell'inibizione della circolazione sanguigna e dell'aumento della pressione plasmatica sui vasi capillari. Di conseguenza, una certa quantità di plasma viene rilasciata nel derma, inizia l'edema e si sviluppa un punto che sporge al di sopra della pelle sana. Più avanti per il derma c'è una migrazione dei linfociti T del sistema vascolare: esercitano il controllo sugli "ospiti non invitati" e distruggono il patogeno rimanente. L'eritema proviene dalla zona centrale del morso. Nell'area della lesione originale, la risposta infiammatoria si attenua e i bordi continuano ad ingrandire a spese dei linfociti T e delle strutture cellulari del derma. L'eritema migratorio tende ad aumentare centrifughe.
Sintomi Eritema migrante
Una papula rossastra si forma sulla pelle nel sito di Bitten e aumenta quotidianamente di diametro ("si diffonde"). Questo allargamento può durare da una a diverse settimane. La dimensione diametrica del punto supera spesso i 50 mm. Man mano che la papula si allarga, la parte centrale dell'eritema diventa pallida.
Una reazione simile si verifica nell'area del morso: molto spesso sono colpiti il busto superiore, i glutei e le estremità. I bordi del punto sono generalmente appiattiti, senza segni di peeling. La patologia non si trova quasi mai sulle superfici plantare e palme.
L'eritema migran cronico è un tipo di dermatosi infettiva causata da Borrelia che è entrata nei tessuti dopo un morso di zecche. Alcune vittime, oltre all'eritema migrano, hanno manifestazioni più gravi della malattia, in particolare la meningite.
L'area del morso è di solito un punto violaceo-rosso, che si fa conoscere dopo un certo periodo di tempo dopo la lesione. L'elemento patologico si espande rapidamente e acquisisce una forma ovale, semicircolare o a forma di anello. La dimensione media del punto è di 50-150 mm. Di norma, una persona viene morsa da un solo insetto, quindi il punto è di solito single.
Le sensazioni soggettive sono per lo più assenti, non ci sono lamentele sullo sfondo del rossore della pelle. Dopo un po 'di tempo, l'eritema migran scompare gradualmente, spesso lasciando una traccia peculiare sotto forma di un punto pigmentato, che si appiattisce e si illumina nel tempo.
I singoli pazienti possono lamentarsi di formicolio, lieve prurito e uno stato generale di disagio. Se le complicanze si uniscono, il quadro clinico si espande ed è integrato con nuovi sintomi rilevanti. [4]
Primi segni
Eritema migrans nato a zecche di solito appare 3-30 giorni dopo il morso di zecca. Tuttavia, in alcuni casi, il periodo di incubazione può durare fino a 90 giorni.
L'area dell'eritema ha l'aspetto di un punto rosato o rossastro con una papule nell'area del morso degli insetti. La formazione ha una piccola convessità, lo schema è in costante aumento e cambia. Quando lo tocchi, puoi sentire un leggero calore. Quando aumenta, la zona centrale diventa più leggera, l'eritema acquisisce l'aspetto di un anello. La fase iniziale nei singoli pazienti può essere accompagnata da un leggero disagio dolorante.
Altri sintomi di fondo possono includere:
- Disturbi del sonno;
- Un leggero aumento della temperatura;
- Debolezza, una costante sensazione di affaticamento;
- Dolore alla testa, vertigini.
Fasi
Eritema migrans nella malattia di Lyme ha 3 fasi:
- Localizzato presto;
- Disseminati in anticipo;
- Tardi.
Tra le fasi iniziali e tardive, di solito c'è un periodo di tempo senza evidenti manifestazioni sintomatiche.
Abbattiamo ciascuna delle fasi separatamente.
- L'eritema migrano nella borreliosi è un sintomo precoce di base e si trova nella maggior parte dei pazienti. L'inizio del suo sviluppo è l'aspetto di un punto rossastro come una papule nell'area della pelle da boccone. Il cartello appare circa un mese dopo il morso, ma può apparire prima, anche il terzo o quarto giorno. È importante che non tutti i pazienti sappiano di essere stati attaccati da un insetto: molti non se ne rendono conto e quindi all'inizio non prestano attenzione al rossore. Nel tempo, l'area arrossata "si diffonde", si forma una zona di Lucency tra le parti centrali e periferiche. Il centro è talvolta addensato. Se non trattato, l'eritema migrans di solito si risolve entro circa un mese.
- La fase iniziale diffusa mostra segni di diffusione del patogeno in tutto il corpo. Dopo il completamento del primo stadio e la scomparsa degli eritema migran, che non sono stati adeguatamente trattati, numerosi elementi secondari a forma di anello compaiono sulla pelle, senza una parte centrale compatta. Inoltre, compaiono neuromialgia e segni simili a influenza (disagio generale, rigidità dei muscoli occipitali e febbre). Tali sintomi a volte durano diverse settimane. A causa della non specificità del quadro clinico, la malattia viene spesso diagnosticata erroneamente, quindi il trattamento viene prescritto in modo errato. In alcuni pazienti, oltre ai sintomi di cui sopra, ci sono dolore lombare, dispepsia, mal di gola, ingrandimento della milza e linfonodi. Il quadro clinico della seconda fase dell'eritema migranto è spesso instabile e cambia rapidamente, ma i segni costanti sono la cattiva salute generale e la perdita di forza, che durano per un bel po 'di tempo - più di un mese. In alcuni pazienti c'è una sindrome fibromialgica caratterizzata da dolore diffuso, affaticamento. Immediatamente segni di eritema migrans sulla pelle sono in grado di riapparire, ma in una variazione più leggera. I disturbi neurologici si uniscono (circa il 15% dei casi), che precede lo sviluppo dell'artrite. Molto spesso tali disturbi sono rappresentati dalla meningite linfocita, dalla neurite cranica, dai radicoloneuropatie. I disturbi miocardici (miopericardite, blocchi atrioventricolari) sono notati in meno del 10% dei casi.
- Se non ci sono ulteriori trattamenti, gli eritema migranti e le lesioni infettive progrediscono verso la fase avanzata successiva, che si sviluppa diversi mesi o addirittura anni dopo la lesione trasmessa da zecche. La maggior parte dei pazienti sviluppa l'artrite e le articolazioni diventano gonfie e dolorose. La formazione e persino la rottura delle cisti di Baker è possibile. Tra i segni comuni della malattia ci sono il disagio generale, la debolezza, un leggero aumento della temperatura. In un'ulteriore assenza di terapia, l'atrofia si sviluppa sotto forma di acrodermatite cronica, polneuropatia, encefalopatia.
Forme
L'eritema è un arrossamento anormale della pelle o eruzioni cutanee rossastre causate da un aumento del flusso sanguigno ai capillari - e non in tutti i casi il problema è dovuto all'ingresso di spirocheti di Borrelia nei tessuti. L'eritema migran è classificato in diverse varietà e ognuna ha i suoi segni e cause specifici.
- L'eritema migran di Darier è una malattia rara e poco compresa. Si manifesta sullo sfondo dei sintomi di esacerbazione dell'infezione virale latente provocata dal virus Epstein-Barr. La patogenesi di questo tipo di eritema non è ancora chiara.
- L'eritema nodosum migrante è un tipo specifico di processo infiammatorio nel tessuto adiposo (panniculite), che è caratterizzato dall'aspetto di noduli sottocutanei dolorosi palpabili di una tonalità rossastra o viola-rosso, più spesso nelle gambe inferiori. La patologia si verifica a causa della provocazione di malattie sistemiche con infezione da streptococco, enterocolite e sarcoidosi.
- L'eritema migranto necrolitico è provocato dallo sviluppo di Glucagonoma, che deriva dalle cellule α del pancreas nei pazienti con diabete mellito. La patologia si manifesta da un'eruzione eritematosa ciclica con vesciche superficiali ai bordi, accompagnata da una sensazione di prurito o bruciore. L'esame istologico determina la necrosi degli strati epidermici superiori con cheratinociti gonfiore e necrotizzati.
- L'eritema migrans Afzelius Lipschutz è il tipo di patologia più comune, che è lo stadio iniziale nello sviluppo della borreliosi da zecca (malattia di Lyme).
- L'eritema migran di Gammel è un'eruzione cutanea specifica, pruriginosa, striscia, simile a una ghirlanda, che si verifica sullo sfondo dei processi oncologici nel corpo. L'eritema ha l'aspetto di centinaia di elementi a forma di anello che ricordano l'orticaria, ma sparsi su tutto il busto. Spesso il punto è simile a un taglio dell'albero o dalla pelle di tigre. La caratteristica principale della malattia è un rapido cambiamento dei contorni, che giustifica pienamente il nome del rossore migratorio (mutevole).
Complicazioni e conseguenze
Eritema migrans si risolve più spesso circa un mese dopo l'insorgenza (a volte dopo diversi mesi). Avvolgimento transitorio e macchie pigmentate rimangono sulla pelle. Per qualche tempo, il paziente sperimenterà prurito lieve, intorpidimento e riduzione della sensibilità al dolore.
Se l'eritema migran non viene trattato o trattato in modo errato, la patologia si trasforma in una forma cronica: il crescente processo infiammatorio contribuisce allo sviluppo di disturbi atrofici e degenerativi, principalmente nel sistema nervoso. I pazienti iniziano ad avere problemi con il sonno, l'attenzione e la memoria si deteriorano, vi è la capacità emotiva, una costante sensazione di ansia. Poiché tali reazioni sono una conseguenza della demielinizzazione delle fibre nervose, il paziente progredisce sull'encefalomielite, si sviluppa l'encefalopatia con convulsioni epilettiche. I nervi cranici (ottica, vestibulocochleare) possono essere influenzati. Sintomi patologici come l'acufene, le vertigini, la riduzione dell'acuità visiva, la distorsione della percezione visiva. Con ulteriori danni al midollo spinale, la sensibilità è disturbata e intorpidimento si verifica in uno qualsiasi dei compartimenti vertebrali.
Diagnostica Eritema migrante
La diagnosi di eritema migran è fatta da un medico di malattia infettiva, tenendo conto delle informazioni ottenute dall'esame e dall'intervista al paziente. Nella maggior parte dei casi, l'esame visivo è sufficiente per fare una diagnosi, specialmente nel caso di un boccone comprovato. In una fase iniziale, la diagnosi di laboratorio non è così istruttiva, poiché vengono rilevati eritema migran prima che compaiono i risultati positivi dei test sierologici. [5]
Per confermare la natura infettiva della malattia, vengono eseguiti esami del sangue (anticorpi a Borrelia, dosaggio immunosorbente o ELISA). Lo studio è considerato positivo se vengono rilevati i seguenti indicatori:
- Igm a Borrelia è 1:64 o più;
- IgG a Borrelia è 1: 128 o più.
Tali studi non sono sempre indicativi, quindi vengono eseguiti più volte, con un certo intervallo di tempo.
Nelle aree endemiche per la malattia di Lyme, molti pazienti si presentano ai medici per sintomi simili della malattia ma senza evidenza di eritema migrans. In tali individui, un titolo IgG elevato contro un normale titolo IgM può indicare un'infezione passata ma non un'infezione acuta o cronica. Tali casi possono portare a terapia antibiotica prolungata e non necessaria se interpretata male.
La diagnostica strumentale include microscopia di vari biomateriali: sangue, liquido cerebrospinale, linfa, liquido intra-articolare, campioni di biopsia tissutale, ecc. I test di coltura sono relativamente rari, poiché la germinazione delle colture borreliosi è un processo piuttosto intenso e di consumo di tempo.
Se non vi è alcuna eruzione cutanea sotto forma di eritema migran, diventa più difficile fare una diagnosi corretta.
Diagnosi differenziale
A seconda delle manifestazioni cliniche, gli eritema migranti devono spesso essere distinti dalle altre malattie:
- Infezione respiratoria acuta;
- SHINGLES rosa;
- Tipo eritematoso gonfiore;
- Processo allergico in risposta a un morso di insetto.
Negli stati sudamericani e nella costa atlantica, i morsi di insetti di Amblyomma Americanum possono causare un'eruzione cutanea simile agli eritema migrans accompagnati da segni sistemici non specifici. Tuttavia, lo sviluppo della borreliosi in questa situazione è fuori discussione.
Chi contattare?
Trattamento Eritema migrante
I pazienti con un decorso moderato o complicato di eritema migran sono ammessi nel dipartimento delle malattie infettive per il trattamento ospedaliero. I casi lievi possono essere trattati come pazienti ambulatoriali.
Per neutralizzare l'agente infettivo della malattia, vengono utilizzati antibiotici del gruppo di tetraciclina o penicilline semi-sintetiche (iniezioni e somministrazione interna di farmaci). In eritema migranti cronici, è opportuno usare i farmaci di cefalosporina della ultima generazione (in particolare, ceftriaxone ). [6]
È obbligatorio con la condotta e la terapia sintomatica:
- Trattamento di disintossicazione, correzione dell'equilibrio acido-base (somministrazione di soluzioni di salto di glucosio);
- Trattamento antiedema (somministrazione di diuretici sotto forma di furosemide, reogluman).
Per ottimizzare la circolazione del sangue capillare nei tessuti prescrive:
- Droghe cardiovascolari (CAVINTON, Tental, Instanon);
- Antiossidanti (tocoferolo, acido ascorbico, attovegin );
- Farmaci nootropi, vitamine del gruppo B;
- Antidolorifici e farmaci antinfiammatori (Indometacina, paracetamolo, meloxicam);
- Agenti che ottimizzano i processi neuromuscolari (proserina, distigmina).
Il trattamento è prolungato, prescritto da un medico su base individuale.
Prevenzione
I metodi di base per prevenire l'eritema migran sono gli stessi per prevenire l'infezione con borreliosi.
È necessario prestare attenzione alla corretta selezione di abbigliamento quando si va a lavorare o riposare all'aperto, camminare nel parco o nella cintura forestale. È obbligatorio usare il copricapo, che si tratti di un cappello, Panama o sciarpa. L'abbigliamento è meglio scegliere colori chiari, con maniche lunghe. In modo ottimale, se i polsini nell'area delle mani e degli stinchi saranno densi, sulla banda elastica. Le scarpe dovrebbero essere chiuse.
Sull'abbigliamento e sulle parti esposte del corpo (escluso il viso) si consiglia di applicare repellenti speciali - preparativi esterni che respingono gli insetti, comprese le zecche.
Quando torni a casa - dopo una passeggiata, riposati o dopo un turno di lavoro - dovresti ispezionare attentamente i tuoi vestiti, il corpo e i capelli per le zecche.
È inoltre necessario conoscere le regole di base per la rimozione dell'insetto, se penetra nel corpo. Il segno di spunta dovrebbe essere strettamente afferrato a livello della sua penetrazione nella pelle, usando pinzette pulite o semplicemente dita pulite per tenere l'insetto ad angolo retto, ruotarlo e tirarlo fuori. L'area del morso dovrebbe essere trattata con una soluzione antisettica (ad esempio qualsiasi lozione alcolica, vodka, ecc.). È desiderabile mettere il segno di spunta in un barattolo pulito e portarlo alla stazione sanitaria-epidemiologica più vicina (SES) per valutare la probabilità di infezione. Se non è possibile esaminare l'insetto, viene bruciato.
La ferita risultante viene regolarmente ispezionata e la temperatura corporea viene misurata per quattro settimane. Ciò è necessario per rilevare tempestivamente i primi segni di patologia. Il ricorso a un medico dovrebbe diventare obbligatorio se l'area interessata ha tali sintomi:
- Redness con contorni ben marcati, con una dimensione diametrica di 30 mm o più;
- Dolore alla testa, vertigini di origine sconosciuta;
- Dolore lombare;
- Un aumento della temperatura superiore a 37,4 ° C.
Alcuni esperti raccomandano la somministrazione profilattica di antibiotici (penicillina, serie di tetracicline, cefalosporine) dopo un morso di zecche:
- Entro cinque giorni se la terapia antibiotica è stata iniziata dal primo giorno del morso;
- Entro 14 giorni se sono passati tre giorni o più dal morso.
L'auto-somministrazione di antibiotici è inaccettabile: i farmaci sono prescritti da un medico di malattia infettiva basata su sospetti e sintomi.
Previsione
La prognosi per la vita è favorevole. Tuttavia, se non trattata, la malattia può diventare cronica, con ulteriori danni al sistema nervoso, alle articolazioni, con una capacità compromessa di lavorare e disabilità. In molti casi, i pazienti devono limitare la loro attività professionale, se è accompagnata da carichi eccessivi sugli organi interessati.
L'approccio moderno al trattamento degli eritema migranti assume sempre un effetto complesso: è in tali condizioni che possiamo parlare della massima efficacia e prognosi favorevole per i pazienti.

