Esperto medico dell'articolo
Nuove pubblicazioni
Sclerite
Ultima recensione: 04.07.2025

Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.
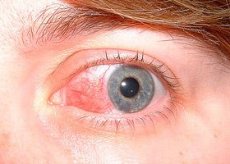
La sclerite è un'infiammazione grave, distruttiva e potenzialmente lesiva della vista che coinvolge gli strati profondi dell'episclera e della sclera stessa. L'infiltrato sclerale è simile a quello episclerale. Spesso si sviluppano contemporaneamente una, a volte due o più aree di infiammazione. Nei casi gravi, l'infiammazione può interessare l'intera area pericorneale. Di solito, l'infiammazione si sviluppa in concomitanza con una patologia immunitaria generale nelle donne di mezza età. Nella metà dei casi, la sclerite è bilaterale.
I sintomi includono dolore moderato, iperemia del bulbo oculare, lacrimazione e fotofobia. La diagnosi è clinica. Il trattamento prevede glucocorticoidi sistemici e possono essere utilizzati immunosoppressori.
Le cause sclerite
La sclerite è più comune nelle donne di età compresa tra 30 e 50 anni, e molte di loro soffrono di malattie del tessuto connettivo come l'artrite reumatoide, il lupus eritematoso sistemico (LES), la periarterite nodosa, la granulomatosi di Wegener o la policondrite recidivante. Alcuni casi sono causati da infezioni. La sclerite interessa più spesso il segmento anteriore e si presenta in tre tipologie: diffusa, nodulare e necrotizzante (scleromalacia perforante).
Le cause della sclerite sono molto diverse. In passato, le cause più comuni di sclerite erano tubercolosi, sarcoidosi e sifilide. Attualmente, il ruolo principale nello sviluppo della sclerite è svolto da infezioni streptococciche, polmonite pneumococcica, infiammazione dei seni paranasali, qualsiasi focolaio infiammatorio, malattie metaboliche come gotta e collagenosi. Alcuni autori indicano una correlazione tra l'insorgenza di sclerite dovuta a reumatismi e poliartrite. I processi patologici nella sclerite si sviluppano a seconda del tipo di allergia batterica, a volte di natura autoimmune, che ne determina il decorso persistente e ricorrente. Anche traumi (chimici, meccanici) possono essere causa di patologie della sclera. In caso di endoftalmite e panoftalmite, possono verificarsi danni secondari alla sclera.
Pertanto, le cause della sclerite sono le seguenti
- In quasi il 50% dei casi, la sclerite si sviluppa in concomitanza con malattie sistemiche dell'organismo. Le malattie più comuni sono l'artrite reumatoide, la granulomatosi di Wegener, la policondrite recidivante e la poliartrite nodulare.
- Sclerite post-chirurgica. La causa esatta è sconosciuta, ma esiste una chiara correlazione con patologie sistemiche sottostanti; è più comune nelle donne. La sclerite si manifesta in genere entro 6 mesi dall'intervento chirurgico come un'area di intensa infiammazione e necrosi adiacente al sito chirurgico.
- La sclerite infettiva è causata nella maggior parte dei casi dalla diffusione di un processo infettivo da un'ulcera corneale.
La sclerite può anche essere associata a traumi, escissione del pterigio, radiazioni beta o mitomicina C. Gli agenti infettivi più comuni sono Pseudomonas aeruginosa, Streptococco pneumoniae, Stafilococco aureo e virus dell'herpes zoster. La sclerite da Pseudomonas è difficile da trattare e la prognosi per questo tipo di sclerite è infausta. La sclerite fungina è rara.
Sintomi sclerite
La sclerite inizia gradualmente, nell'arco di diversi giorni. La sclerite è accompagnata da dolore intenso. Il dolore può irradiarsi ad altre parti della testa. Il bulbo oculare è dolente. Il dolore (spesso descritto come un dolore profondo e fastidioso) è abbastanza intenso da interrompere il sonno e compromettere l'appetito. Possono verificarsi fotofobia e lacrimazione. Le aree colpite sono rosse con una sfumatura violacea, spesso circondando l'intera cornea ("sclerite ad anello"). Molto spesso, la sclerite è complicata da patologie corneali (cheratite sclerosante e infiammazione dell'iride e del corpo ciliare). Il coinvolgimento dell'iride e del corpo ciliare si manifesta con la formazione di aderenze tra il margine pupillare dell'iride e il cristallino, l'opacità dell'umore acqueo della camera anteriore e il deposito di precipitati sulla superficie posteriore della cornea. La congiuntiva è fusa con l'area interessata della sclera e i vasi si incrociano in direzioni diverse. Talvolta si riscontra un edema sclerale.
Le chiazze iperemiche si localizzano in profondità sotto la congiuntiva bulbare e sono di colore violaceo, a differenza dell'iperemia osservata nell'episclerite. La congiuntiva palpebrale è normale. L'area interessata può essere focale (ovvero, un quadrante del globo oculare) o interessare l'intero globo oculare e può contenere un nodulo iperemico, edematoso e in rilievo (sclerite nodulare) o un'area avascolare (sclerite necrotizzante).
Nei casi gravi di sclerite necrotizzante, può verificarsi la perforazione del bulbo oculare. La connettivite si verifica nel 20% dei pazienti con sclerite diffusa o nodulare e nel 50% dei pazienti con sclerite necrotizzante. La sclerite necrotizzante nei pazienti con connettivite è il segnale di una vasculite sistemica sottostante.
Sclerite necrotizzante: si verifica più spesso con infiammazione, più raramente senza una reazione infiammatoria (scleromalacia perforante).
La sclerite necrotizzante senza reazione infiammatoria si verifica spesso in concomitanza con un'artrite reumatoide di lunga durata ed è indolore. La sclera si assottiglia gradualmente e sporge verso l'esterno. La minima lesione può facilmente causarne la rottura.
La sclerite posteriore è rara. I pazienti lamentano dolore oculare. Presentano affaticamento oculare, mobilità a volte limitata, distacco di retina essudativo ed edema del disco ottico. L'ecografia e la tomografia possono rivelare un assottigliamento della sclera nella parte posteriore dell'occhio. La sclerite posteriore di solito esordisce con patologie generali del corpo (reumatismi, tubercolosi, sifilide, herpes zoster) ed è complicata da cheratite, cataratta, iridociclite e aumento della pressione intraoculare.
La sclerite profonda è cronica e ricorrente. Nei casi lievi, l'infiltrato si risolve senza gravi complicazioni.
Con un'infiltrazione massiva nelle aree colpite, si verifica la necrosi del tessuto sclerale e la sua sostituzione con tessuto cicatriziale, con conseguente assottigliamento della sclera. Nelle aree in cui si sono verificate aree di infiammazione, rimangono sempre delle tracce sotto forma di zone grigiastre a causa dell'assottigliamento della sclera, attraverso le quali traspare il pigmento della coroide e del corpo ciliare. Di conseguenza, si osserva talvolta lo stiramento e la protrusione di queste aree della sclera (stafiloma sclerale). La vista peggiora a causa dell'astigmatismo che si sviluppa a causa della protrusione della sclera e delle conseguenti alterazioni della cornea e dell'iride.
 [ 9 ]
[ 9 ]
Dove ti fa male?
Cosa ti infastidisce?
Forme
La sclerite viene classificata secondo criteri anatomici: anteriore e posteriore.
Tra le scleriti anteriori si distinguono le seguenti forme cliniche: diffusa, nodulare e, la più rara, necrotizzante.
 [ 10 ]
[ 10 ]
Cosa c'è da esaminare?
Come esaminare?
Chi contattare?
Trattamento sclerite
La terapia primaria prevede glucocorticoidi sistemici (ad es., prednisolone 1 mg/kg una volta al giorno). Se la sclerite è tollerante ai glucocorticoidi sistemici o il paziente è affetto da vasculite necrotizzante e connettivite, è indicata una terapia immunosoppressiva sistemica con ciclofosfamide o azatioprina, previo consulto con un reumatologo. In caso di rischio di perforazione, può essere indicato un innesto di tessuto sclerale.
Nel trattamento, si utilizzano corticosteroidi (gocce di dexanos, masidex, oftan-dexametaeon o unguento di idrocortisone-POS), farmaci antinfiammatori non steroidei in gocce (naklof) e ciclosporina (ciclolina) per via topica. I farmaci antinfiammatori non steroidei (indometacina, diclofenac) vengono assunti anche per via orale.
Nella sclerite necrotizzante, considerata una manifestazione oculare di malattie sistemiche, è necessaria una terapia immunosoppressiva (corticosteroidi, ciclosporina, citofosfamide).
Previsione

