Esperto medico dell'articolo
Nuove pubblicazioni
Diabete mellito in gravidanza
Ultima recensione: 04.07.2025

Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.
Il diabete mellito in gravidanza è un gruppo di malattie metaboliche caratterizzate da iperglicemia, causata da difetti nella secrezione di insulina, nell'azione dell'insulina o in entrambi. L'iperglicemia cronica nel diabete porta a danni e insufficienza di vari organi, in particolare occhi, reni, sistema nervoso e sistema cardiovascolare.
Il diabete gestazionale può essere classificato come A1GDM e A2GDM. Il diabete gestazionale gestito senza farmaci e che risponde alla terapia dietetica è il diabete gestazionale controllato dalla dieta o A1GDM. D'altra parte, il diabete gestazionale gestito con farmaci per raggiungere un adeguato controllo glicemico è il A2GDM. [ 1 ], [ 2 ], [ 3 ], [ 4 ], [ 5 ]
Epidemiologia
Il diabete mellito (DM) è un disturbo metabolico derivante da una ridotta produzione di insulina, da una ridotta azione dell'insulina o da entrambe. È una delle principali malattie non trasmissibili in aumento in tutto il mondo, causando 4,8 milioni di decessi e morbilità in 371 milioni di persone ogni anno. Negli ultimi anni, sono stati osservati modelli di cambiamento nell'età di insorgenza del DM, con le popolazioni più giovani ora colpite in modo sproporzionato. Si stima che attualmente 28 milioni di donne in età riproduttiva soffrano di DM in tutto il mondo. La maggior parte di queste donne è affetta da DM di tipo 2 e l'80% di questo onere si verifica nei paesi a basso e medio reddito. [ 6 ]
Secondo diversi dati, dall'1 al 14% di tutte le gravidanze (a seconda della popolazione studiata e dei metodi diagnostici utilizzati) sono complicate dal diabete gestazionale.
La prevalenza del diabete mellito di tipo 1 e 2 tra le donne in età riproduttiva è del 2%, nell'1% di tutte le gravidanze la donna inizialmente è affetta da diabete, nel 4,5% dei casi si sviluppa il diabete gestazionale, di cui nel 5% dei casi il diabete mellito si manifesta sotto forma di diabete gestazionale.
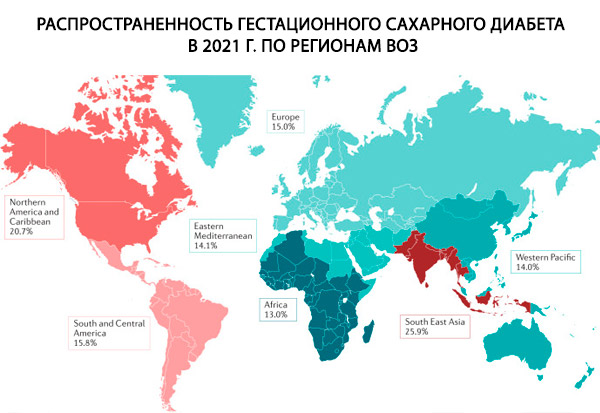
Durante la gravidanza, il diabete mellito può essere preesistente (tipo 1 o 2) o diabete mellito gestazionale (GDM). Nel diabete preesistente, fattori di rischio come predisposizione genetica, storia familiare di diabete di tipo 1 e malattie autoimmuni svolgono un ruolo critico nello sviluppo del diabete di tipo 1.[ 7 ] I fattori che svolgono un ruolo significativo sia nel diabete di tipo 2 che nel GDM includono obesità, dieta non sana, inattività fisica, storia familiare di diabete di tipo 2, età materna ed etnia.[ 8 ] Anche altri cambiamenti nello stile di vita, come l'abuso di alcol e il fumo, sono associati all'eziologia del diabete di tipo 2.
Le cause di aumentata morbilità fetale sono macrosomia, ipoglicemia, difetti congeniti, sindrome da insufficienza respiratoria, iperbilirubinemia, ipocalcemia, policitemia, ipomagnesemia. Di seguito è riportata la classificazione di P. White, che caratterizza la probabilità numerica (p,%) di nascita di un bambino vitale in base alla durata e alle complicanze del diabete materno.
- Classe A. Tolleranza al glucosio alterata e assenza di complicazioni - p=100;
- Classe B. Durata del diabete inferiore a 10 anni, insorgenza a un'età superiore ai 20 anni, assenza di complicanze vascolari - p=67;
- Classe C. Durata da 10 a 19 anni, avvenuto tra 10 e 19 anni, senza complicazioni vascolari - p=48;
- Classe D. Durata superiore a 20 anni, manifestatasi prima di 10 anni; retinopatia o calcificazione dei vasi delle gambe - p=32;
- Classe E. Calcificazione dei vasi pelvici - p=13;
- Classe F. Nefropatia - p=3.
Le cause diabete mellito in gravidanza
Il diabete gestazionale, o diabete gestagenico (GDM), è un disturbo da intolleranza al glucosio (GT) che si verifica durante la gravidanza e si risolve dopo il parto. Il criterio diagnostico per questo tipo di diabete è il superamento di due dei seguenti tre livelli di glicemia capillare, mmol/l: a digiuno - 4,8, 1 ora dopo - 9,6 e 2 ore dopo - 8 dopo un carico orale di 75 g di glucosio.
La ridotta tolleranza al glucosio durante la gravidanza riflette gli effetti fisiologici degli ormoni controinsulari placentari e della resistenza all'insulina e si verifica in circa il 2% delle donne in gravidanza. La diagnosi precoce della ridotta tolleranza al glucosio è importante per due motivi: in primo luogo, il 40% delle donne con una storia di diabete gestazionale sviluppa diabete clinico entro 6-8 anni e pertanto necessita di follow-up; in secondo luogo, la ridotta tolleranza al glucosio aumenta il rischio di mortalità perinatale e fetopatia, così come il diabete mellito.
L'eziologia del diabete gestazionale sembra essere correlata a
- disfunzione delle cellule beta pancreatiche o risposta ritardata delle cellule beta ai livelli glicemici e
- grave resistenza all'insulina secondaria al rilascio di ormoni placentari.
Il lattogeno placentare umano è il principale ormone associato all'aumento della resistenza all'insulina nel diabete gestazionale (GDM). Altri ormoni associati allo sviluppo di questa malattia includono l'ormone della crescita, la prolattina, l'ormone di rilascio della corticotropina e il progesterone; questi ormoni contribuiscono alla stimolazione della resistenza all'insulina e all'iperglicemia durante la gravidanza.
Fattori di rischio
Durante la prima visita medica di una donna incinta, è necessario valutare il suo rischio di sviluppare diabete gestazionale, poiché da questo dipendono le successive strategie diagnostiche. Il gruppo a basso rischio di sviluppare diabete gestazionale include donne di età inferiore ai 25 anni, con peso corporeo normale prima della gravidanza, nessuna storia di diabete nei parenti di primo grado, nessuna storia di disturbi del metabolismo glucidico (inclusa la glicosuria) e una storia ostetrica senza complicazioni. Per classificare una donna come gruppo a basso rischio di sviluppare diabete gestazionale, devono essere presenti tutti i segni elencati. In questo gruppo di donne, il test da carico non viene eseguito ed è limitato al monitoraggio di routine della glicemia a digiuno.
Secondo l'opinione unanime di esperti nazionali e stranieri, il gruppo ad alto rischio per lo sviluppo del diabete gestazionale include donne con obesità significativa (BMI ≥30 kg/m2 ), diabete in parenti di primo grado, indicazioni di diabete gestazionale nell'anamnesi o qualsiasi disturbo del metabolismo dei carboidrati al di fuori della gravidanza. Per classificare una donna nel gruppo ad alto rischio, è sufficiente presentare uno dei segni elencati. Queste donne vengono sottoposte a test durante la loro prima visita dal medico (si consiglia di determinare la concentrazione di glucosio nel sangue a stomaco vuoto e un test con 100 g di glucosio, vedere il metodo di seguito).
Il gruppo con un rischio medio di sviluppare diabete gestazionale comprende donne che non appartengono ai gruppi a basso e alto rischio: ad esempio, con un leggero eccesso di peso corporeo prima della gravidanza, con una storia ostetrica complicata (feto di grandi dimensioni, polidramnios, aborti spontanei, gestosi, malformazioni fetali, nati morti), ecc. In questo gruppo, il test viene eseguito in un momento critico per lo sviluppo del diabete gestazionale: 24-28 settimane di gravidanza (l'esame inizia con un test di screening).
Sono stati segnalati diversi altri fattori di rischio clinici per lo sviluppo del diabete gestazionale. Questi fattori clinici includono: [ 12 ]
- Sovrappeso (indice di massa corporea superiore a 25)
- Diminuzione dell'attività fisica
- Parente di primo grado con diabete
- Anamnesi di diabete gestazionale o neonato con macrosomia, malattie metaboliche associate come ipertensione.
- Basso HDL
- Trigliceridi oltre 250
- Sindrome dell'ovaio policistico
- L'emoglobina A1C è superiore a 5,7.
- Anomalie nel test di tolleranza al glucosio orale
- Qualsiasi marcatore significativo di resistenza all'insulina (acantosi nigricans)
- Storia passata di malattie cardiovascolari
Patogenesi
Il lattogeno placentare umano è un ormone secreto dalla placenta durante la gravidanza. Ha una composizione paragonabile all'ormone della crescita e provoca importanti cambiamenti metabolici durante la gravidanza per mantenere lo stato nutrizionale del feto. Questo ormone è in grado di indurre cambiamenti e modificazioni nei recettori dell'insulina. Le seguenti variazioni molecolari sembrano essere associate a una riduzione dell'assorbimento del glucosio da parte dei tessuti periferici:
- alterazione molecolare della subunità beta del recettore dell'insulina,
- diminuzione della fosforilazione della tirosina chinasi,
- rimodellamento del substrato-1 del recettore dell'insulina e della fosfatidilinositolo 3-chinasi.
Livelli elevati di glucosio materno attraversano la placenta e causano iperglicemia fetale. Il pancreas fetale viene stimolato in risposta all'iperglicemia. Le proprietà anaboliche dell'insulina stimolano la crescita dei tessuti fetali a un ritmo più rapido.
Esistono studi che suggeriscono che un indice di massa corporea elevato e l'obesità possano portare a un'infiammazione di basso grado. L'infiammazione cronica induce la sintesi di acido xanturenico, associato allo sviluppo di prediabete e diabete gestazionale. [ 15 ]
Sintomi diabete mellito in gravidanza
Diabete pregestazionale
I sintomi nelle donne in gravidanza affette da diabete mellito di tipo 1 e 2 dipendono dal grado di compensazione e dalla durata della malattia e sono determinati principalmente dalla presenza e dallo stadio delle complicanze vascolari croniche del diabete (ipertensione arteriosa, retinopatia diabetica, nefropatia diabetica, polineuropatia diabetica, ecc.).
 [ 16 ], [ 17 ], [ 18 ], [ 19 ]
[ 16 ], [ 17 ], [ 18 ], [ 19 ]
Diabete gestazionale
I sintomi del diabete gestazionale dipendono dal grado di iperglicemia. Può manifestarsi con una lieve iperglicemia a digiuno, iperglicemia postprandiale o con il classico quadro clinico del diabete mellito con valori glicemici elevati. Nella maggior parte dei casi, le manifestazioni cliniche sono assenti o aspecifiche. Di norma, si riscontra obesità di vario grado, spesso accompagnata da un rapido aumento di peso durante la gravidanza. Con valori glicemici elevati, si manifestano poliuria, sete, aumento dell'appetito, ecc. Le maggiori difficoltà diagnostiche si riscontrano nei casi di diabete gestazionale con iperglicemia moderata, in cui glicosuria e iperglicemia a digiuno spesso non vengono rilevate.
Nel nostro Paese non esistono approcci unificati alla diagnosi del diabete gestazionale. Secondo le raccomandazioni moderne, la diagnosi del diabete gestazionale dovrebbe basarsi sulla determinazione dei fattori di rischio per il suo sviluppo e sull'utilizzo di test da carico di glucosio nei gruppi a medio e alto rischio.
Forme
Tra i disturbi del metabolismo dei carboidrati nella donna in gravidanza è necessario distinguere:
- Diabete presente nella donna prima della gravidanza (diabete pregestazionale): diabete di tipo 1, diabete di tipo 2, altri tipi di diabete.
- Il diabete gestazionale o diabete delle donne incinte è un disturbo del metabolismo dei carboidrati di qualsiasi grado (dall'iperglicemia a digiuno isolata al diabete clinicamente evidente) che esordisce e viene diagnosticato per la prima volta durante la gravidanza.
Classificazione del diabete pregestazionale
In base al grado di compensazione della malattia:
- compensazione;
- scompenso.
Classificazione del diabete gestazionale
Il diabete gestazionale si differenzia a seconda del metodo di trattamento utilizzato:
- compensato dalla terapia dietetica;
- compensata dalla terapia insulinica.
In base al grado di compensazione della malattia:
- compensazione;
- scompenso.
- E10 Diabete mellito insulino-dipendente (nella classificazione moderna - diabete mellito di tipo 1)
- E11 Diabete mellito non insulino-dipendente (nella classificazione moderna - diabete mellito di tipo 2)
- E10(E11).0 - con coma
- E10(E11).1 - con chetoacidosi
- E10(E11).2 - con danno renale
- E10(E11).3 - con danni agli occhi
- E10(E11).4 - con complicazioni neurologiche
- E10(E11).5 - con disturbi circolatori periferici
- E10(E11).6 - con altre complicazioni specificate
- E10(E11).7 - con complicazioni multiple
- E10(E11).8 - con complicazioni non specificate
- E10(E11).9 - nessuna complicazione
- 024.4 Diabete in gravidanza.
Complicazioni e conseguenze
Una donna incinta con diabete e il suo nascituro corrono un rischio maggiore di complicazioni durante la gravidanza, come preeclampsia, infezioni, travaglio ostruito, emorragia postpartum, parto pretermine, morte fetale, macrosomia, aborto spontaneo, ritardo di crescita intrauterino, anomalie congenite, lesioni alla nascita e, nei casi più gravi, morte. Le donne sono anche a rischio di complicanze diabetiche a lungo termine, tra cui retinopatia, nefropatia e neuropatia.
Dopo il periodo postpartum di 42 giorni, si possono osservare anche gli effetti del diabete durante la gravidanza. Si stima che il 30-50% delle donne con una storia di diabete gestazionale lo svilupperà nuovamente nelle gravidanze successive e il 50% di queste donne svilupperà diabete di tipo 2 entro 5-10 anni. Inoltre, i bambini nati da gravidanze con diabete presentano un rischio maggiore di sviluppare obesità durante l'infanzia, disturbi metabolici nell'adolescenza e diabete di tipo 2 in età adulta, a causa degli squilibri metabolici osservati in utero.
Diagnostica diabete mellito in gravidanza
Esperti nazionali e stranieri offrono i seguenti approcci per la diagnosi del diabete gestazionale. L'approccio in una fase è il più conveniente per le donne ad alto rischio di sviluppare diabete gestazionale. Prevede l'esecuzione di un test diagnostico con 100 g di glucosio. L'approccio in due fasi è raccomandato per il gruppo a rischio medio. Con questo metodo, viene prima eseguito un test di screening con 50 g di glucosio e, se il risultato è anomalo, viene eseguito un test con 100 g.
Il test di screening si esegue come segue: la donna assume 50 g di glucosio disciolti in un bicchiere d'acqua (in qualsiasi momento, non a stomaco vuoto) e dopo un'ora si determina la glicemia plasmatica venosa. Se dopo un'ora la glicemia è inferiore a 7,2 mmol/L, il test è considerato negativo e l'esame viene interrotto. (Alcune linee guida suggeriscono un livello di glicemia di 7,8 mmol/L come criterio per un test di screening positivo, ma indicano che un livello di glicemia di 7,2 mmol/L è un indicatore più sensibile di un aumentato rischio di diabete gestazionale). Se la glicemia plasmatica è uguale o superiore a 7,2 mmol/L, è indicato un test con 100 g di glucosio.
Il test del glucosio a 100 g richiede un protocollo più rigoroso. Il test viene eseguito al mattino a stomaco vuoto, dopo un digiuno notturno di 8-14 ore, in un contesto di dieta normale (almeno 150 g di carboidrati al giorno) e attività fisica illimitata per almeno 3 giorni prima del test. È obbligatorio rimanere seduti durante il test; è vietato fumare. Il test determina la glicemia plasmatica venosa a stomaco vuoto, dopo 1 ora, dopo 2 ore e dopo 3 ore dall'esercizio fisico. Il diabete gestazionale viene diagnosticato se 2 o più valori di glicemia sono uguali o superiori ai seguenti valori: a digiuno - 5,3 mmol/l, dopo 1 ora - 10 mmol/l, dopo 2 ore - 8,6 mmol/l, dopo 3 ore - 7,8 mmol/l. Un approccio alternativo può essere quello di utilizzare un test a 2 ore con 75 g di glucosio (il protocollo è simile). Per stabilire la diagnosi di diabete gestazionale in questo caso, è necessario che i livelli di glucosio plasmatico venoso in 2 o più determinazioni siano uguali o superiori ai seguenti valori: a digiuno - 5,3 mmol/l, dopo 1 ora - 10 mmol/l, dopo 2 ore - 8,6 mmol/l. Tuttavia, secondo gli esperti dell'American Diabetes Association, questo approccio non ha la validità di un campione di 100 grammi. L'utilizzo della quarta determinazione (tre ore) della glicemia nell'analisi quando si esegue un test con 100 g di glucosio consente una valutazione più affidabile dello stato del metabolismo dei carboidrati in una donna incinta. È opportuno notare che il monitoraggio di routine della glicemia a digiuno nelle donne a rischio di diabete gestazionale in alcuni casi non può escludere completamente il diabete gestazionale, poiché il livello normale di glicemia a digiuno nelle donne in gravidanza è leggermente inferiore rispetto alle donne non in gravidanza. Pertanto, la normoglicemia a digiuno non esclude la presenza di glicemia postprandiale, che è una manifestazione del diabete gestazionale e può essere rilevata solo tramite test da sforzo. Se vengono rilevati valori di glicemia elevati nel plasma venoso di una donna incinta: superiori a 7 mmol/l a digiuno e superiori a 11,1 in un campione di sangue casuale, e questi valori vengono confermati il giorno successivo, non sono necessari test diagnostici e la diagnosi di diabete gestazionale è considerata confermata.
Cosa c'è da esaminare?
Come esaminare?
Chi contattare?
Trattamento diabete mellito in gravidanza
Le donne in gravidanza con diabete mellito sono a rischio per le seguenti complicanze ostetriche e perinatali: aborto spontaneo, gestosi, polidramnios, parto prematuro, ipossia e morte fetale intrauterina, macrosomia fetale, ritardo di crescita intrauterino e formazione di anomalie dello sviluppo fetale, trauma alla nascita per la madre e il feto, elevata mortalità intra e postnatale. Per questo motivo, la gestione delle donne in gravidanza con diabete mellito, sia in fase ambulatoriale che ospedaliera, deve essere organizzata in un'ottica di prevenzione razionale e monitoraggio delle suddette complicanze. I principi fondamentali della gestione razionale delle donne in gravidanza con diabete mellito e diabete gestazionale includono:
Controllo glicemico rigoroso e mantenimento di una compensazione stabile del metabolismo dei carboidrati
La gestione del diabete in gravidanza prevede sia la valutazione regolare della compensazione del diabete da parte di un endocrinologo (tenuta di un diario, determinazione dell'emoglobina glicata, adattamento della terapia dietetica e della terapia insulinica) sia l'automonitoraggio dei livelli di glucosio nel sangue da parte della donna incinta stessa. L'automonitoraggio della glicemia viene eseguito a stomaco vuoto, prima, 1 e 2 ore dopo i pasti principali e prima di coricarsi. Se viene rilevata iperglicemia dopo un pasto, viene immediatamente corretta iniettando insulina ad azione rapida. L'automonitoraggio della glicemia nelle urine è attualmente sconsigliato a causa del suo basso contenuto informativo. Una donna automonitora anche la chetonuria (nelle urine del mattino, così come in caso di glicemia superiore a 11-12 mmol/l) e tiene un diario del diabete, in cui vengono registrati i livelli di glicemia, le dosi di insulina, il numero di unità di pane, gli episodi di ipoglicemia, l'acetonuria, il peso corporeo, la pressione sanguigna, ecc.
Monitoraggio delle complicanze diabetiche
Almeno una volta al trimestre, viene effettuata una visita oculistica per valutare la necessità di fotocoagulazione laser della retina. Particolare attenzione viene dedicata al monitoraggio dinamico dei reni. La frequenza degli esami di laboratorio viene determinata individualmente. A titolo indicativo, si può proporre il seguente schema: proteinuria giornaliera - una volta al trimestre, creatinina ematica - almeno una volta al mese, test di Reberg - almeno una volta al trimestre, analisi delle urine generali - una volta ogni 2 settimane. La pressione arteriosa viene monitorata e, se necessario, viene prescritta (o modificata) una terapia antipertensiva.
- La prevenzione e il trattamento delle complicanze ostetriche (insufficienza fetoplacentare, aborto spontaneo, gestosi, ecc.) consistono nell'uso di preparati a base di progesterone, agenti antipiastrinici o anticoagulanti, stabilizzatori di membrana, antiossidanti secondo i regimi ostetrici generalmente accettati.
- Monitoraggio delle condizioni del feto
Viene eseguito allo scopo di diagnosticare e trattare tempestivamente complicazioni quali malformazioni, ipossia, macrosomia e ritardo di crescita intrauterino del feto. Tra la 7a e la 10a settimana, viene eseguita un'ecografia del feto (per determinare la vitalità, calcolare la lunghezza vertice-sacro e chiarire l'età gestazionale). Tra la 16a e la 18a settimana, viene eseguito un dosaggio sierico dell'alfa-fetoproteina (diagnosi di malformazioni del tubo neurale), della β-CG e dell'estriolo. Tra la 16a e la 20a settimana, viene eseguita un'ecografia di controllo del feto (diagnosi di malformazioni fetali maggiori). Tra la 22a e la 24a settimana, viene eseguito un ecocardiogramma del feto per diagnosticare malformazioni cardiovascolari fetali. A partire dalla 28a settimana, ogni 2 settimane, biometria ecografica del feto (per valutare la crescita fetale e la conformità delle sue dimensioni all'età gestazionale), ecografia Doppler e valutazione del complesso feto-placentare. A partire dalla 32a settimana, cardiotocografia settimanale (più frequente se indicato, a seconda della situazione ostetrica). Nelle fasi successive della gravidanza, è necessaria la registrazione quotidiana dell'attività motoria del feto da parte della gestante stessa, con inserimento dei dati in un diario del diabete.
Obiettivi del trattamento del diabete in gravidanza
- Compensazione stabile del metabolismo dei carboidrati durante tutta la gravidanza.
- Prevenzione dello sviluppo e trattamento delle complicanze diabetiche e ostetriche esistenti.
Diabete pregestazionale
- Valori glicemici target (sangue capillare): a digiuno - 4,0–5,5 mmol/l, 2 ore dopo il pasto < 6,7 mmol/l.
- Valori target di HbA1c (almeno una volta a trimestre): entro i valori di riferimento per le donne non in gravidanza o inferiori.
- La chetonuria è assente.
Diabete gestazionale
- Valori glicemici target (sangue capillare): a digiuno - < 5,0 mmol/l, 2 ore dopo il pasto < 6,7 mmol/l.
- Valori target di HbA1c (almeno una volta a trimestre): entro i valori di riferimento per le donne non in gravidanza o inferiori.
- La chetonuria è assente.
Indicazioni per il ricovero ospedaliero
Diabete pregestazionale
Alle donne in gravidanza con diabete mellito di tipo 1 e 2 vengono solitamente raccomandati 3 ricoveri ospedalieri programmati. Il primo - nelle prime fasi della gestazione - per un esame clinico e di laboratorio completo, per decidere se prolungare la gravidanza, sottoporsi a una scuola diabetologica (per le donne con diabete mellito che non sono preparate alla gravidanza), specificare l'età gestazionale e compensare il diabete mellito. Il secondo - tra la 21a e la 24a settimana di gravidanza - in un momento critico per lo scompenso del diabete mellito, per compensare il metabolismo dei carboidrati e prevenire la progressione delle complicanze diabetiche e ostetriche. Il terzo - a 32a settimana di gravidanza - per un ulteriore monitoraggio e trattamento delle complicanze ostetriche e diabetiche, un'attenta osservazione del feto e la determinazione del momento e della modalità del parto.
Diabete gestazionale
L'ospedalizzazione è indicata alla prima diagnosi di diabete gestazionale per accertamenti e scelta della terapia, poi in caso di peggioramento del decorso del diabete e per indicazioni ostetriche.
Metodi di trattamento del diabete durante la gravidanza
Diabete pregestazionale
La misura più importante in caso di gravidanza nelle donne con diabete mellito è la modifica della terapia ipoglicemica. Il "gold standard" della terapia ipoglicemica durante la gestazione è la terapia intensiva con insuline umane geneticamente modificate. Se la gravidanza era stata programmata, al momento della gravidanza dovrebbe già essere in terapia insulinica con questo tipo di farmaco. Se la gravidanza non era stata programmata e si verifica in una donna con diabete mellito di tipo 2 che assume ipoglicemizzanti orali (sulfoniluree, acarbosio, metformina, glitazoni, glinidi), questi devono essere interrotti e deve essere prescritta la terapia insulinica. Nelle donne con diabete mellito di tipo 2 in terapia dietetica, la terapia insulinica è solitamente necessaria anche al momento della gravidanza. Se una donna era in terapia insulinica tradizionale (per diabete mellito di tipo 1 e 2), dovrebbe essere trasferita a una terapia insulinica intensificata con un regime di cinque iniezioni (insulina a breve durata d'azione 3 volte al giorno prima dei pasti principali e insulina a media durata d'azione al mattino prima di colazione e prima di coricarsi). I dati sull'uso degli analoghi dell'insulina umana durante la gravidanza sono attualmente limitati (insulina lispro, insulina aspart, insulina glargine, ecc.).
In condizioni di fabbisogno insulinico in continua evoluzione durante la gravidanza, per una tempestiva correzione delle dosi di insulina è necessario consultare un endocrinologo e analizzare il diario del diabete una volta ogni 2 settimane nelle prime fasi e settimanalmente a partire dalla 28a settimana di gravidanza. In questo caso, è necessario tenere conto delle variazioni della sensibilità all'insulina e delle caratteristiche della terapia insulinica nelle diverse fasi della gravidanza e del periodo postpartum.
Nel primo trimestre di gravidanza, la sensibilità dei tessuti all'insulina aumenta, il che porta a una riduzione del fabbisogno di insulina della donna incinta. Il rischio di ipoglicemia aumenta significativamente, quindi la dose di insulina deve essere ridotta tempestivamente. Tuttavia, anche l'iperglicemia non dovrebbe essere tollerata, poiché durante questo periodo il feto non sintetizza la propria insulina e il glucosio materno penetra facilmente attraverso la placenta nei suoi organi e tessuti. Un'eccessiva riduzione della dose di insulina porta rapidamente allo sviluppo di chetoacidosi, particolarmente pericolosa, poiché i corpi chetonici superano facilmente la barriera placentare e hanno un potente effetto teratogeno. Pertanto, mantenere la normoglicemia e prevenire la chetoacidosi nelle prime fasi della gravidanza sono necessari per prevenire anomalie dello sviluppo fetale.
A partire dalla 13a settimana di gravidanza, sotto l'influenza degli ormoni placentari ad azione controinsulare, il fabbisogno di insulina aumenta, quindi la dose di insulina necessaria per raggiungere la normoglicemia viene gradualmente aumentata. Durante questo periodo, il feto sintetizza già la propria insulina. In caso di inadeguata compensazione del diabete, l'iperglicemia materna porta a iperglicemia e iperinsulinemia nel flusso sanguigno fetale. L'iperinsulinemia fetale è causa di complicanze come la macrosomia (fetopatia diabetica), la compromissione dello sviluppo polmonare fetale, la sindrome da distress respiratorio del neonato e l'ipoglicemia neonatale.
A partire dalla 32a settimana di gravidanza e fino al parto, il rischio di ipoglicemia aumenta nuovamente. Durante questo periodo, la dose di insulina può essere ridotta del 20-30%. Il miglioramento del decorso del diabete durante questo periodo di gravidanza è associato a un maggiore consumo di glucosio da parte del feto in crescita e all'invecchiamento della placenta.
Durante il travaglio possono verificarsi fluttuazioni significative dei livelli di glucosio nel sangue. Possono verificarsi iperglicemia e chetoacidosi (a fronte del rilascio di ormoni controinsulari sotto l'influenza del dolore e della paura) e grave ipoglicemia associata a sforzi fisici intensi durante il travaglio.
Subito dopo il parto, il fabbisogno di insulina diminuisce drasticamente, raggiungendo 0-5 U al giorno in alcune donne. Il livello di glicemia più basso si verifica tra il 1° e il 3° giorno dopo il parto, periodo durante il quale la dose di insulina dovrebbe essere minima. Entro il 7°-10° giorno del periodo postpartum, il fabbisogno di insulina torna gradualmente ai livelli che la donna aveva prima della gravidanza.
Diabete gestazionale
La prima fase del trattamento del diabete gestazionale è la dietoterapia combinata con un'attività fisica calibrata. I principi fondamentali della dietoterapia sono l'esclusione di carboidrati facilmente digeribili (zucchero, miele, marmellata, dolci, succhi di frutta, ecc.), nonché l'assunzione frazionata e uniforme di carboidrati complessi nell'arco della giornata (3 pasti principali e 3 pasti intermedi), che consente di controllare la glicemia postprandiale e prevenire la chetosi da fame. Le principali fonti di carboidrati sono cereali, pasta, prodotti da forno azzimi, mais, legumi, patate, ecc. La dieta dovrebbe essere ricca di proteine (1,5 g/kg di peso corporeo), fibre, vitamine e minerali. I grassi sono moderatamente limitati (per prevenire un eccessivo aumento di peso). Una forte restrizione dell'apporto calorico della dieta e il digiuno completo in gravidanza sono controindicati!
Se i valori glicemici target non vengono raggiunti durante la dieta per 1-2 settimane, viene prescritta la terapia insulinica. Spesso, piccole dosi di insulina a breve durata d'azione prima dei pasti principali sono sufficienti per normalizzare il metabolismo dei carboidrati. Tuttavia, con il progredire della gravidanza, il fabbisogno di insulina può variare. È importante sottolineare che se la dieta è inefficace, è assolutamente inaccettabile prescrivere ipoglicemizzanti orali alle donne in gravidanza! Segni di macrosomia nella biometria ecografica del feto possono fungere da indicazione per la prescrizione della terapia insulinica a una donna in gravidanza con diabete gestazionale. Le donne in gravidanza con diabete gestazionale che sono in terapia insulinica devono tenere un diario in cui registrare: i risultati dell'automonitoraggio della glicemia (6-8 volte al giorno), la quantità di carboidrati per pasto, calcolata utilizzando il sistema delle unità di pane (BU), le dosi di insulina, il peso corporeo (settimanale), le annotazioni (episodi di ipoglicemia, acetonuria, pressione sanguigna, ecc.). Per valutare l'efficacia di qualsiasi tipo di trattamento per il diabete gestazionale (dietaterapia, terapia insulinica), il livello di emoglobina glicata viene misurato almeno una volta al trimestre.
Complicanze ed effetti collaterali del trattamento
Nelle donne in gravidanza con diabete mellito e diabete gestazionale, in terapia insulinica e ben compensate, la comparsa di ipoglicemie lievi è inevitabile, pur essendo innocue per la madre e il feto. Le donne dovrebbero essere in grado di interrompere autonomamente le forme lievi di ipoglicemia per prevenire lo sviluppo di reazioni ipoglicemiche gravi (con alterazione dello stato di coscienza).
 [ 32 ], [ 33 ], [ 34 ], [ 35 ]
[ 32 ], [ 33 ], [ 34 ], [ 35 ]
Tempi e modalità di consegna
Diabete pregestazionale
Il termine e la modalità del parto vengono determinati individualmente. Il termine ottimale è 37-38 settimane, il metodo preferito è il parto programmato attraverso il canale del parto naturale. Il decorso del travaglio nelle donne con diabete mellito può essere complicato dalla presenza, nella maggior parte dei casi, di insufficienza fetoplacentare, gestosi e spesso macrosomia fetale e polidramnios. È necessario garantire che il taglio cesareo venga eseguito solo per indicazioni ostetriche, ma nella pratica clinica la frequenza di parti operativi con taglio cesareo nelle donne con diabete mellito raggiunge spesso il 50% o più. Ulteriori indicazioni per il taglio cesareo nel diabete mellito possono essere la progressione della malattia cronica e lo sviluppo di complicanze diabetiche acute. Il parto prematuro viene intrapreso in caso di brusco peggioramento delle condizioni del feto, progressione della gestosi, retinopatia (comparsa di molteplici emorragie fresche nel fondo uterino), nefropatia (sviluppo di segni di insufficienza renale). La notte prima di un taglio cesareo, a una donna incinta con diabete mellito viene somministrata una dose regolare di insulina ad azione intermedia. Il giorno dell'intervento, le iniezioni sottocutanee di insulina vengono interrotte e viene iniziata un'infusione endovenosa di una miscela di glucosio e potassio con insulina sotto controllo glicemico ogni 1-2 ore utilizzando il metodo express. Il livello glicemico target durante il travaglio o il taglio cesareo (nel sangue capillare) è di 4-7 mmol/l. La terapia antibiotica viene utilizzata per ridurre il rischio di complicanze infettive nel periodo postpartum.
Diabete gestazionale
Il diabete gestazionale di per sé non è un'indicazione al taglio cesareo o al parto prematuro prima del completamento delle 38 settimane di gestazione. Il momento ottimale per il parto è durante la 38a settimana di gestazione (a meno che la situazione ostetrica non indichi diversamente). Il prolungamento della gravidanza oltre le 38 settimane non è indicato, in quanto aumenta il rischio di macrosomia. La modalità di parto è determinata dalle indicazioni ostetriche.
Ulteriore gestione
Diabete pregestazionale
In caso di diabete mellito di tipo 2 durante l'allattamento, si raccomanda di continuare la terapia insulinica, poiché l'uso di ipoglicemizzanti orali durante l'allattamento può causare ipoglicemia nel bambino. Dopo la cessazione dell'allattamento, le donne con diabete mellito di tipo 1 e 2 devono consultare un endocrinologo per modificare la terapia ipoglicemizzante e sintomatica [prescrizione di analoghi moderni dell'insulina umana, ipoglicemizzanti orali (per il diabete mellito di tipo 2), statine, ecc.], nonché per continuare il monitoraggio e il trattamento delle complicanze diabetiche. Prima della dimissione dall'ospedale (dopo il parto), è consigliabile discutere i possibili metodi contraccettivi.
Diabete gestazionale
Dopo il parto, il 98% delle donne affette da diabete gestazionale presenta un metabolismo glucidico normalizzato. In caso contrario, si dovrebbe prendere in considerazione il diabete mellito di tipo 1, sviluppatosi per la prima volta durante la gravidanza (se persiste il bisogno di insulina) o il diabete mellito di tipo 2 (se non è necessaria la terapia insulinica). Tutte le donne affette da diabete gestazionale presentano un rischio aumentato di sviluppare diabete mellito di tipo 2, pertanto, 1,5-3 mesi dopo il parto, è necessario consultare un endocrinologo per una valutazione accurata dello stato del metabolismo glucidico (eseguendo un test di tolleranza al glucosio orale con 75 g di glucosio) e per determinare la frequenza dell'osservazione dinamica.
Maggiori informazioni sul trattamento
Prevenzione
La prevenzione del diabete pregestazionale dipende dalla sua forma patogenetica (diabete mellito di tipo 1, diabete mellito di tipo 2, altri tipi di diabete mellito) e rappresenta uno dei problemi più urgenti e ancora del tutto irrisolti della medicina moderna.
La prevenzione delle complicanze del diabete pregestazionale (per la madre e il feto) si basa sulla diffusa promozione della preparazione pre-gravidanza nelle donne con diabete. È ormai dimostrato che la pianificazione della gravidanza è la direzione più promettente per migliorare la prognosi della gravidanza nelle donne con diabete di tipo 1 e di tipo 2. I principi fondamentali della preparazione pre-gravidanza includono:
- informare le donne sui rischi associati a una gravidanza indesiderata nel contesto di uno scarso controllo metabolico (elevato rischio di malformazioni e perdita del feto, gravidanza complicata, progressione delle complicanze vascolari croniche del diabete fino alla perdita della vista e alla necessità di emodialisi);
- raggiungere una rigorosa compensazione del diabete mellito (raggiungere un livello di emoglobina glicata inferiore al 7% senza aumentare la frequenza dell'ipoglicemia) almeno 2-3 mesi prima della gravidanza e per tutta la gravidanza;
- screening e trattamento delle complicanze diabetiche croniche prima della gravidanza;
- identificazione e trattamento delle patologie ginecologiche ed extragenitali concomitanti prima della gravidanza.
L'attuazione dei principi fondamentali della preparazione pre-gravidanza avviene attraverso i seguenti metodi:
- modifica dello stile di vita: si raccomandano alimentazione sana, cessazione del fumo, integrazione di acido folico (4–5 mg/giorno) e consumo di sale iodato;
- esame e trattamento completi da parte di un team multidisciplinare di specialisti esperti (endocrinologo, ostetrico-ginecologo, terapista, oculista, neurologo, genetista e altri);
- integrazione delle donne nella gestione del diabete (formazione presso la scuola diabetologica);
- contraccezione per tutto il periodo di conseguimento della compensazione del diabete e trattamento della patologia concomitante;
- modifica della terapia farmacologica ipoglicemizzante e di altri farmaci: nel diabete mellito di tipo 2, i farmaci ipoglicemizzanti orali devono essere sospesi e deve essere prescritta una terapia insulinica; gli ACE inibitori, le statine, ecc. devono essere sospesi.
I punti più importanti da considerare durante la visita specialistica da parte di specialisti di vario profilo sono i seguenti. Nell'esame del sistema cardiovascolare, è necessario chiarire la presenza e la gravità di ipertensione arteriosa, cardiopatia coronarica, macroangiopatia diabetica e altre patologie cardiache e vascolari. Un esame dettagliato dei reni dovrebbe rispondere alla domanda sulla presenza e lo stadio di nefropatia diabetica, batteriuria asintomatica, pielonefrite cronica, ecc. È necessaria una consulenza neurologica per la diagnosi di neuropatia sensomotoria, varie forme di neuropatia diabetica autonoma (cardiovascolare, gastrointestinale, urogenitale) e sindrome del piede diabetico. È inoltre necessario valutare le condizioni di altri organi del sistema endocrino: in primo luogo, la tiroide. Un esame del fondo oculare con pupilla dilatata da parte di un oculista esperto è obbligatorio per determinare lo stadio della retinopatia diabetica e le indicazioni alla fotocoagulazione laser della retina. Se vengono rilevate tali indicazioni, la fotocoagulazione laser della retina deve essere eseguita prima della gravidanza. È necessaria una visita completa da parte di un ostetrico-ginecologo per valutare lo stato della funzione riproduttiva e la presenza di infezioni genitali specifiche e aspecifiche. Se vengono rilevati focolai di infezione (infezione urogenitale, odontogena, otorinolaringoiatrica), è necessario disinfettarli prima della gravidanza, poiché la presenza di un processo infiammatorio cronico nell'organismo complica la compensazione del diabete mellito.
Dopo aver ricevuto i risultati dell'esame, vengono determinate in via consultiva le controindicazioni relative e assolute al portare avanti una gravidanza.
Le controindicazioni assolute alla gravidanza nel diabete sono:
- nefropatia diabetica grave con proteinuria e segni di insufficienza renale cronica incipiente;
- retinopatia proliferativa progressiva e refrattaria;
- cardiopatia ischemica grave;
- grave neuropatia autonomica (ipotensione ortostatica, gastroparesi, enteropatia, perdita della capacità di riconoscere l'ipoglicemia).
Devono essere considerate le controindicazioni relative alla gravidanza nel diabete mellito:
- scompenso della malattia nel periodo iniziale della gravidanza (lo sviluppo di chetoacidosi diabetica durante questo periodo aumenta il rischio di anomalie dello sviluppo fetale);
- una combinazione di diabete mellito con gravi malattie concomitanti (ad esempio, pielonefrite cronica continuamente ricorrente, tubercolosi attiva, malattie del sangue, malattie cardiache, ecc.).
La prevenzione del diabete gestazionale consiste nel correggere i fattori di rischio eliminabili per il suo sviluppo (principalmente l'obesità). La prevenzione delle complicanze del diabete gestazionale (per la madre e il feto) consiste nella diagnosi precoce e nel trattamento attivo (ampliando le indicazioni per la terapia insulinica) di questa malattia.
È noto da tempo che l'attività fisica migliora l'omeostasi del glucosio attraverso effetti diretti o indiretti sulla sensibilità all'insulina attraverso molteplici meccanismi. Ad esempio, l'attività fisica ha effetti indipendenti sullo smaltimento del glucosio, aumentando sia lo smaltimento del glucosio mediato dall'insulina che quello non mediato dall'insulina. [ 36 ], [ 37 ] L'attività fisica può anche avere effetti a lungo termine sul miglioramento della sensibilità all'insulina attraverso l'aumento della massa magra. [ 38 ] Inoltre, sono stati ripetutamente riportati benefici nella prevenzione o nel ritardo dello sviluppo del diabete di tipo 2 tra le donne non in gravidanza. [ 39 ], [ 40 ] Pertanto, l'attività fisica può avere il potenziale per prevenire il diabete gestazionale e le relative conseguenze negative sulla salute.
Previsione
Nonostante il fatto che la gravidanza nelle donne con diabete mellito sia accompagnata da un elevato rischio di complicazioni ostetriche e perinatali, la pianificazione della gravidanza e la sua gestione razionale contribuiscono a una significativa riduzione degli esiti avversi della gravidanza per la madre con diabete mellito e per la sua prole.

