Esperto medico dell'articolo
Nuove pubblicazioni
Esame dei nervi cranici. III, IV, VI paio: nervi oculomotori, di blocco e di allontanamento.
Ultima recensione: 04.07.2025

Tutti i contenuti di iLive sono revisionati o verificati da un punto di vista medico per garantire la massima precisione possibile.
Abbiamo linee guida rigorose in materia di sourcing e colleghiamo solo a siti di media affidabili, istituti di ricerca accademici e, ove possibile, studi rivisti dal punto di vista medico. Nota che i numeri tra parentesi ([1], [2], ecc.) Sono link cliccabili per questi studi.
Se ritieni che uno qualsiasi dei nostri contenuti sia impreciso, scaduto o comunque discutibile, selezionalo e premi Ctrl + Invio.

Il nervo oculomotore contiene fibre motorie che innervano i muscoli retto mediale, superiore e inferiore del bulbo oculare, il muscolo obliquo inferiore e il muscolo che solleva la palpebra superiore, nonché fibre autonome che, interrotte nel ganglio ciliare, innervano la muscolatura liscia interna dell'occhio: lo sfintere pupillare e il muscolo ciliare. Il nervo trocleare innerva il muscolo obliquo superiore e il nervo abducente, il muscolo retto esterno del bulbo oculare.
Cause della diplopia
Durante la raccolta dell'anamnesi, si determina se il paziente presenta diplopia e, in tal caso, come sono posizionati gli oggetti doppi: orizzontalmente (patologia del VI paio), verticalmente (patologia del III paio) o guardando verso il basso (lesione del IV paio). La diplopia monoculare è possibile in caso di patologia intraoculare che porta alla dispersione dei raggi luminosi sulla retina (con astigmatismo, patologie corneali, con cataratta incipiente, emorragia nel corpo vitreo), così come in caso di isteria; in caso di paresi dei muscoli esterni (striati) dell'occhio, la diplopia monoculare non si verifica. La sensazione di tremore immaginario di oggetti (oscillopsia) è possibile in caso di patologia vestibolare e alcune forme di nistagmo.
Movimenti oculari e il loro studio
Esistono due forme di movimenti oculari concomitanti: coniugati (sguardo), in cui i bulbi oculari ruotano simultaneamente nella stessa direzione; e vergenza, o disconiugati, in cui i bulbi oculari si muovono simultaneamente in direzioni opposte (convergenza o divergenza).
Nella patologia neurologica si osservano quattro tipi principali di disturbi oculomotori.
- Disallineamento dei movimenti dei bulbi oculari dovuto alla debolezza o alla paralisi di uno o più muscoli striati dell'occhio; ciò provoca strabismo e visione doppia, perché l'oggetto visto viene proiettato nell'occhio destro e sinistro non su aree simili, ma su aree diverse della retina.
- Disturbo coniugato dei movimenti coniugati dei bulbi oculari, o paralisi concomitante dello sguardo: entrambi i bulbi oculari cessano di muoversi volontariamente in una direzione o nell'altra (a destra, a sinistra, in basso o in alto) in modo coordinato (congiuntamente); lo stesso deficit di movimento viene rilevato in entrambi gli occhi, mentre non si verificano visione doppia e strabismo.
- Combinazione di paralisi dei muscoli oculari e paralisi dello sguardo.
- Movimenti patologici spontanei dei bulbi oculari, che si verificano principalmente nei pazienti in coma.
Altri tipi di disturbi oculomotori ( strabismo concomitante, oftalmoplegia internucleare ) si osservano meno frequentemente. I disturbi neurologici elencati devono essere distinti dallo squilibrio congenito del tono dei muscoli oculari (strabismo non paralitico o strabismo congenito non paralitico, oftoforia), in cui il disallineamento degli assi ottici dei bulbi oculari si osserva sia durante i movimenti oculari in tutte le direzioni che a riposo. Si osserva spesso uno strabismo non paralitico latente, in cui le immagini non possono cadere su punti identici sulla retina, ma questo difetto è compensato da movimenti correttivi riflessi dell'occhio strabico latente (movimento di fusione). In caso di esaurimento, stress mentale o per altri motivi, il movimento di fusione può indebolirsi e lo strabismo latente diventa evidente; in questo caso, si verifica una visione doppia in assenza di paresi dei muscoli oculari esterni.
Valutazione del parallelismo degli assi ottici, analisi dello strabismo e della diplopia
Il medico si posiziona di fronte al paziente e gli chiede di guardare dritto davanti a sé e in lontananza, fissando lo sguardo su un oggetto distante. Normalmente, le pupille di entrambi gli occhi dovrebbero trovarsi al centro della fessura palpebrale. La deviazione dell'asse di uno dei bulbi oculari verso l'interno (esotropia) o verso l'esterno (exotropia) quando si guarda dritto davanti a sé e in lontananza indica che gli assi dei bulbi oculari non sono paralleli (strabismo), e questo è ciò che causa la visione doppia (diplopia). Per rilevare uno strabismo lieve, è possibile utilizzare la seguente tecnica: tenendo una fonte di luce (ad esempio, una lampadina) a una distanza di 1 m dal paziente all'altezza degli occhi, osservare la simmetria dei riflessi luminosi provenienti dall'iride. Nell'occhio il cui asse è deviato, il riflesso non coinciderà con il centro della pupilla.
Al paziente viene quindi chiesto di fissare lo sguardo su un oggetto all'altezza degli occhi (una penna, il proprio pollice) e di chiudere un occhio dopo l'altro. Se, chiudendo l'occhio "normale", l'occhio strabico compie un movimento aggiuntivo per mantenere la fissazione sull'oggetto ("movimento di allineamento"), è molto probabile che il paziente soffra di strabismo congenito e non di paralisi dei muscoli oculari. In caso di strabismo congenito, i movimenti di ciascun bulbo oculare, se valutati separatamente, vengono preservati ed eseguiti per intero.
Viene valutato il test di smooth tracking. Al paziente viene chiesto di seguire con gli occhi un oggetto (senza girare la testa) tenuto a una distanza di 1 m dal viso e mosso lentamente orizzontalmente verso destra, poi verso sinistra, poi verso l'alto e verso il basso su ciascun lato (la traiettoria dei movimenti del medico nell'aria deve corrispondere alla lettera "H"). I movimenti dei bulbi oculari vengono monitorati in sei direzioni: verso destra, verso sinistra, verso il basso e verso l'alto quando i bulbi oculari vengono deviati a turno verso entrambi i lati. Al paziente viene chiesto se si è sviluppata una diplopia guardando in una direzione o nell'altra. In caso di diplopia, si determina in quale direzione la diplopia aumenta con il movimento. Se si posiziona una lente colorata (rossa) davanti a un occhio, è più facile per un paziente con diplopia distinguere le immagini doppie e per il medico scoprire quale immagine appartiene a quale occhio.
Una lieve paresi del muscolo oculare esterno non causa strabismo evidente, ma soggettivamente il paziente manifesta già diplopia. Talvolta, la segnalazione del paziente di una visione doppia con un movimento specifico è sufficiente al medico per determinare quale muscolo oculare sia interessato. Quasi tutti i casi di visione doppia di recente insorgenza sono causati da paresi acquisita o paralisi di uno o più muscoli oculari striati (esterni, extraoculari). Di norma, qualsiasi paresi del muscolo extraoculare di recente insorgenza causa diplopia. Col tempo, la percezione visiva sul lato interessato rallenta e la visione doppia scompare. Ci sono due regole principali che devono essere prese in considerazione quando si analizzano i sintomi di diplopia di un paziente al fine di determinare quale muscolo di quale occhio sia interessato:
- la distanza tra le due immagini aumenta guardando nella direzione di azione del muscolo paretico;
- l'immagine creata dall'occhio con un muscolo paralizzato appare al paziente come situata più perifericamente, cioè più lontana dalla posizione neutra.
In particolare, a un paziente la cui diplopia aumenta guardando a sinistra può essere chiesto di guardare un oggetto a sinistra e quale immagine scompare quando il medico copre l'occhio destro del paziente con il palmo della mano. Se l'immagine più vicina alla posizione neutra scompare, significa che l'occhio sinistro aperto è "responsabile" dell'immagine periferica e quindi il suo muscolo è difettoso. Poiché la visione doppia si verifica guardando a sinistra, il muscolo retto laterale dell'occhio sinistro è paralizzato.
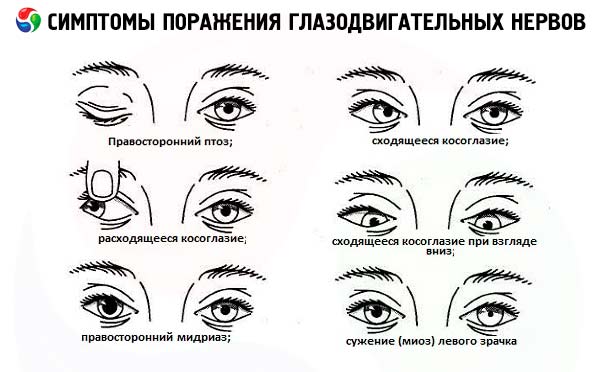
La lesione completa del tronco del nervo oculomotore provoca diplopia sui piani verticale e orizzontale a causa della debolezza dei muscoli retti superiore, mediale e inferiore del bulbo oculare. Inoltre, in caso di paralisi completa del nervo dal lato interessato, si verificano ptosi (debolezza del muscolo che solleva la palpebra superiore), deviazione del bulbo oculare verso l'esterno e leggermente verso il basso (dovuta all'azione del muscolo retto laterale conservato, innervato dal nervo abducente, e del muscolo obliquo superiore, innervato dal nervo trocleare), dilatazione della pupilla e perdita della sua reazione alla luce (paralisi dello sfintere pupillare).
Un danno al nervo abducente causa la paralisi del muscolo retto esterno e, di conseguenza, la deviazione mediale del bulbo oculare ( strabismo convergente ). Guardando nella direzione della lesione, si verifica una visione doppia orizzontale. Pertanto, la diplopia sul piano orizzontale, non accompagnata da ptosi e alterazioni della reazione pupillare, indica il più delle volte un danno al sesto paio di muscoli. Se la lesione è localizzata nel tronco encefalico, oltre alla paralisi del muscolo retto esterno, si verifica anche una paralisi dello sguardo orizzontale.
Il danno al nervo trocleare causa la paralisi del muscolo obliquo superiore e si manifesta con una limitazione del movimento verso il basso del bulbo oculare e con la comparsa di diplopia verticale, più pronunciata quando si guarda verso il basso e nella direzione opposta alla lesione. La diplopia viene corretta inclinando la testa verso la spalla del lato sano.
La combinazione di paralisi dei muscoli oculari e paralisi dello sguardo indica un danno alle strutture del ponte o del mesencefalo. La visione doppia, che si intensifica dopo uno sforzo fisico o entro la fine della giornata, è tipica della miastenia grave.
In caso di significativa diminuzione dell'acuità visiva in uno o entrambi gli occhi, il paziente potrebbe non notare la diplopia anche in presenza di paralisi di uno o più muscoli extraoculari.
Valutazione dei movimenti oculari coordinati
La paralisi dello sguardo è causata da patologie sopranucleari, non da danni al terzo, quarto o sesto paio di nervi cranici. Normalmente, lo sguardo è un movimento coniugato amichevole dei bulbi oculari, ovvero i loro movimenti coordinati in una direzione. Esistono due tipi di movimenti coniugati: le saccadi e l'inseguimento fluido. Le saccadi sono movimenti fase-tonici molto precisi e rapidi (circa 200 ms) dei bulbi oculari, che normalmente si verificano durante l'osservazione volontaria di un oggetto (a comando "guarda a destra", "guarda a sinistra e in alto", ecc.), oppure per riflesso, quando uno stimolo visivo o uditivo improvviso induce gli occhi (solitamente la testa) a ruotare verso questo stimolo. Il controllo corticale delle saccadi è svolto dal lobo frontale dell'emisfero controlaterale.
Il secondo tipo di movimenti oculari coniugati è il tracciamento fluido: quando un oggetto si muove ed entra nel campo visivo, gli occhi lo fissano involontariamente e lo seguono, cercando di mantenere l'immagine dell'oggetto nella zona di visione più nitida, ovvero nell'area delle macchie gialle. Questi movimenti oculari sono più lenti delle saccadi e, rispetto a queste, sono più involontari (riflessi). Il loro controllo corticale è effettuato dal lobo parietale dell'emisfero ipsilaterale.
I disturbi dello sguardo (se non sono interessati i nuclei 3, 4 o 6) non sono accompagnati da un disturbo dei movimenti isolati di ciascun bulbo oculare separatamente e non causano diplopia. Durante l'esame dello sguardo, è necessario verificare se il paziente presenta nistagmo, che viene rilevato mediante il test di inseguimento fluido. Normalmente, i bulbi oculari si muovono fluidamente e all'unisono quando seguono un oggetto. La comparsa di contrazioni a scatti dei bulbi oculari (saccadi correttive involontarie) indica un disturbo della capacità di seguire un oggetto in modo fluido (l'oggetto scompare immediatamente dall'area di visione migliore e viene ritrovato mediante movimenti oculari correttivi). Viene verificata la capacità del paziente di mantenere gli occhi in una posizione estrema quando guarda in diverse direzioni: a destra, a sinistra, in alto e in basso. Prestare attenzione se il paziente sviluppa nistagmo indotto dallo sguardo quando distoglie lo sguardo dalla posizione intermedia, ovvero un nistagmo che cambia direzione a seconda della direzione dello sguardo. La fase rapida del nistagmo indotto dallo sguardo è diretta verso lo sguardo (quando si guarda a sinistra, la componente rapida del nistagmo è diretta a sinistra, quando si guarda a destra - a destra, quando si guarda in alto - verticalmente verso l'alto, quando si guarda in basso - verticalmente verso il basso). Una ridotta capacità di inseguimento fluido e la comparsa di nistagmo indotto dallo sguardo sono segni di danno alle connessioni cerebellari con i neuroni del tronco encefalico o alle connessioni vestibolari centrali e possono anche essere una conseguenza degli effetti collaterali di anticonvulsivanti, tranquillanti e alcuni altri farmaci. Se la lesione è nella regione occipito-parietale, indipendentemente dalla presenza o assenza di emianopsia, i movimenti oculari riflessi lenti di inseguimento verso la lesione sono limitati o impossibili, ma i movimenti volontari e i movimenti a comando sono preservati (ovvero, il paziente può compiere movimenti oculari volontari in qualsiasi direzione, ma non può seguire un oggetto che si muove verso la lesione). Movimenti di inseguimento lenti, frammentati e dismetrici si osservano nella paralisi sopranucleare e in altri disturbi extrapiramidali.
Per testare i movimenti oculari volontari e le saccadi, al paziente viene chiesto di guardare a destra, a sinistra, in alto e in basso. Vengono valutati il tempo necessario per iniziare a eseguire i movimenti, la loro accuratezza, velocità e fluidità (spesso si riscontra un lieve segno di disfunzione dei movimenti oculari concomitanti, sotto forma di "inciampo"). Al paziente viene quindi chiesto di fissare alternativamente lo sguardo sulla punta di due indici, posizionati a una distanza di 60 cm dal viso e a circa 30 cm l'uno dall'altro. Vengono valutate l'accuratezza e la velocità dei movimenti oculari volontari.
La dismetria saccadica, in cui lo sguardo volontario è accompagnato da una serie di movimenti oculari a scatti, è caratteristica di un danno alle connessioni cerebellari, sebbene possa verificarsi anche in caso di patologia dei lobi occipitale o parietale del cervello - in altre parole, l'incapacità di raggiungere un obiettivo con lo sguardo (ipometria) o lo sguardo che "salta" sopra l'obiettivo a causa di un'eccessiva ampiezza dei movimenti oculari (ipermetria), corretta con l'aiuto delle saccadi, indica una carenza nel controllo della coordinazione. Una marcata lentezza delle saccadi può essere osservata in malattie come la distrofia epatocerebrale o la corea di Huntington. Un danno acuto al lobo frontale (ictus, trauma cranico, infezione) è accompagnato da paralisi dello sguardo orizzontale nella direzione opposta alla lesione. Sia i bulbi oculari che la testa sono deviati verso la lesione (il paziente "guarda la lesione" e si allontana dagli arti paralizzati) a causa dell'integrità della funzione del centro opposto della testa e della rotazione oculare laterale. Questo sintomo è temporaneo e dura solo pochi giorni, poiché lo squilibrio dello sguardo viene presto compensato. La capacità di seguire riflessivamente gli oggetti con paralisi dello sguardo frontale può persistere. La paralisi dello sguardo orizzontale con danno al lobo frontale (corteccia e capsula interna) è solitamente accompagnata da emiparesi o emiplegia. Quando la lesione patologica è localizzata nella regione del tetto del mesencefalo (lesioni pretettali che coinvolgono la commessura posteriore dell'encefalo, che fa parte dell'epitalamo), si sviluppa una paralisi dello sguardo verticale, associata a una convergenza alterata ( sindrome di Parinaud ); lo sguardo verso l'alto è solitamente colpito in misura maggiore. Quando il ponte e il fascicolo longitudinale mediale, che a questo livello determina i movimenti laterali concomitanti dei bulbi oculari, sono interessati, si verifica una paralisi dello sguardo orizzontale verso la lesione (gli occhi vengono deviati verso il lato opposto alla lesione, il paziente si "allontana" dalla lesione del tronco encefalico e guarda gli arti paralizzati). Tale paralisi dello sguardo di solito persiste a lungo.
Valutazione dei movimenti oculari disconiugati (convergenza, divergenza)
La convergenza viene testata chiedendo al paziente di mettere a fuoco un oggetto che si muove verso i suoi occhi. Ad esempio, al paziente viene chiesto di fissare lo sguardo sulla punta di un martello o di un indice, che il medico porta delicatamente al dorso del naso. Quando l'oggetto si avvicina al dorso del naso, gli assi di entrambi i bulbi oculari normalmente si rivolgono verso l'oggetto. Allo stesso tempo, la pupilla si restringe, il muscolo ciliare si rilassa e il cristallino diventa convesso. Per questo motivo, l'immagine dell'oggetto viene messa a fuoco sulla retina. Questa reazione, che si manifesta con convergenza, restringimento della pupilla e accomodazione, è talvolta chiamata triade accomodativa. La divergenza è il processo inverso: quando l'oggetto viene allontanato, la pupilla si dilata e la contrazione del muscolo ciliare provoca l'appiattimento del cristallino.
Se la convergenza o la divergenza sono compromesse, si verifica diplopia orizzontale quando si guardano oggetti vicini o lontani.
La paralisi da convergenza si verifica quando l'area pretettale del tetto mesencefalico è interessata a livello dei collicoli superiori della lamina quadrigemina. Può essere associata a paralisi dello sguardo verso l'alto nella sindrome di Parinaud. La paralisi da divergenza è solitamente causata da un danno bilaterale al VI paio di nervi cranici.
La risposta pupillare isolata all'accomodazione (senza convergenza) viene testata separatamente in ciascun bulbo oculare: la punta di un martello neurologico o di un dito viene posizionata perpendicolarmente alla pupilla (l'altro occhio è chiuso) a una distanza di 1-1,5 m, quindi avvicinata rapidamente all'occhio, mentre la pupilla si restringe. Normalmente, le pupille reagiscono vividamente alla luce e alla convergenza con accomodazione.
Movimenti patologici spontanei dei bulbi oculari
Le sindromi da disturbo ritmico spontaneo dello sguardo includono crisi oculogire, sguardo alternato periodico, sindrome da "ping-pong" dello sguardo, movimento oscillatorio degli occhi, movimento di abbassamento degli occhi, deviazione obliqua alternata, deviazione alternata periodica dello sguardo, ecc. La maggior parte di queste sindromi si sviluppa con gravi danni cerebrali e si osserva principalmente nei pazienti in coma.
- Le crisi oculogire sono improvvise deviazioni verso l'alto e, meno comunemente, verso il basso dei bulbi oculari, che si sviluppano e persistono per diversi minuti o diverse ore. Si osservano in caso di intossicazione da neurolettici, carbamazepina, preparati a base di litio; in caso di encefalite del tronco encefalico, glioma del terzo ventricolo, trauma cranico e alcuni altri processi patologici. Una crisi oculogire deve essere distinta dalla deviazione tonica dello sguardo verso l'alto, talvolta osservata in pazienti in stato comatoso con danno cerebrale ipossico diffuso.
- La sindrome "ping-pong" si osserva nei pazienti in stato comatoso e consiste nella deviazione periodica (ogni 2-8 secondi) simultanea degli occhi da una posizione estrema all'altra.
- Nei pazienti con gravi danni al ponte o alle strutture della fossa cranica posteriore, a volte si osserva un movimento di inclinazione oculare: rapidi movimenti a scatti verso il basso dei bulbi oculari da una posizione intermedia, seguiti da un lento ritorno alla posizione centrale. I movimenti oculari orizzontali sono assenti.
- "Ocular dipping" è un termine usato per descrivere lenti movimenti verso il basso dei bulbi oculari, seguiti dopo pochi secondi da un rapido ritorno alla posizione originale. I movimenti oculari orizzontali vengono mantenuti. La causa più comune è l'encefalopatia ipossica.
Pupille e fessure oculari
Le reazioni delle pupille e delle fessure oculari non dipendono solo dalla funzione del nervo oculomotore: questi parametri sono determinati anche dallo stato della retina e del nervo ottico, che costituiscono la parte afferente dell'arco riflesso della reazione pupillare alla luce, nonché dall'effetto simpatico sulla muscolatura liscia dell'occhio. Tuttavia, le reazioni pupillari vengono esaminate quando si valuta lo stato del terzo paio di nervi cranici.
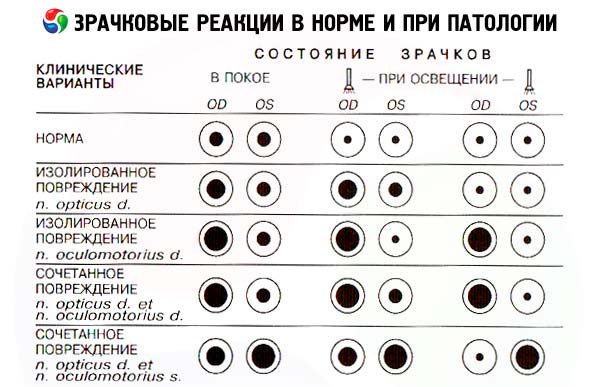
Normalmente, le pupille sono rotonde e di uguale diametro. In condizioni di normale illuminazione ambientale, il diametro pupillare può variare da 2 a 6 mm. Una differenza di diametro pupillare (anisocoria) non superiore a 1 mm è considerata normale. Per verificare la reazione diretta della pupilla alla luce, si chiede al paziente di guardare in lontananza, quindi si accende rapidamente una torcia tascabile e si valuta il grado e la stabilità della costrizione pupillare di questo occhio. La lampadina accesa può essere avvicinata all'occhio lateralmente, dal lato temporale, per escludere la reazione accomodativa della pupilla (la sua costrizione in risposta all'avvicinamento di un oggetto). Normalmente, quando illuminata, la pupilla si restringe; questa costrizione è stabile, ovvero permane per tutto il tempo in cui la fonte luminosa rimane vicina all'occhio. Quando la fonte luminosa viene allontanata, la pupilla si dilata. Si valuta quindi la reazione consensuale dell'altra pupilla, che si verifica in risposta all'illuminazione dell'occhio in esame. Pertanto, è necessario illuminare la pupilla di un occhio due volte: durante la prima illuminazione, osserviamo la reazione della pupilla illuminata alla luce, e durante la seconda illuminazione, osserviamo la reazione della pupilla dell'altro occhio. La pupilla dell'occhio non illuminato normalmente si restringe esattamente alla stessa velocità e nella stessa misura della pupilla dell'occhio illuminato, ovvero, normalmente entrambe le pupille reagiscono allo stesso modo e simultaneamente. Il test dell'illuminazione alternata delle pupille ci permette di rilevare danni alla parte afferente dell'arco riflesso della reazione pupillare alla luce. Illuminate una pupilla e osservate la sua reazione alla luce, quindi spostate rapidamente la lampada sul secondo occhio e valutate nuovamente la reazione della sua pupilla. Normalmente, quando il primo occhio viene illuminato, la pupilla del secondo occhio inizialmente si restringe, ma poi, al momento dello spostamento della lampada, si dilata leggermente (una reazione alla rimozione dell'illuminazione coerente con il primo occhio) e, infine, quando un fascio di luce viene diretto su di essa, si restringe di nuovo (una reazione diretta alla luce). Se, durante la seconda fase di questo test, quando il secondo occhio viene illuminato direttamente, la sua pupilla non si restringe ma continua a dilatarsi (reazione paradossa), ciò indica un danno alla via afferente del riflesso pupillare di quest'occhio, ovvero un danno alla retina o al nervo ottico. In questo caso, l'illuminazione diretta della seconda pupilla (la pupilla dell'occhio cieco) non ne provoca il restringimento. Tuttavia, continua a dilatarsi insieme alla prima pupilla in risposta alla cessazione dell'illuminazione di quest'ultima.
Per testare i riflessi pupillari di entrambi gli occhi per la convergenza e l'accomodazione, al paziente viene chiesto di guardare prima in lontananza (ad esempio, la parete dietro il medico) e poi di spostare lo sguardo su un oggetto vicino (ad esempio, la punta di un dito tenuto direttamente davanti al naso del paziente). Se le pupille sono strette, la stanza viene oscurata prima del test. Normalmente, la fissazione dello sguardo su un oggetto vicino agli occhi è accompagnata da un leggero restringimento delle pupille di entrambi gli occhi, combinato con la convergenza dei bulbi oculari e un aumento della convessità del cristallino (triade accomodativa).
Pertanto, normalmente la pupilla si restringe in risposta all'illuminazione diretta (risposta pupillare diretta alla luce); in risposta all'illuminazione dell'altro occhio (risposta pupillare parallela alla luce); quando si focalizza lo sguardo su un oggetto vicino. Spavento, paura o dolore improvvisi causano la dilatazione delle pupille, tranne nei casi in cui le fibre simpatiche verso l'occhio siano interrotte.
Segni di danni
Valutando l'ampiezza delle rime palpebrali e la protrusione dei bulbi oculari, è possibile rilevare l'esoftalmo, ovvero la protrusione del bulbo oculare dall'orbita e da sotto la palpebra. L'esoftalmo può essere rilevato più facilmente posizionandosi dietro un paziente seduto e guardando i suoi bulbi oculari. Le cause dell'esoftalmo monolaterale possono essere un tumore o pseudotumore dell'orbita, una trombosi del seno cavernoso o una fistola carotideo-cavernosa. L'esoftalmo bilaterale si osserva nella tireotossicosi (l'esoftalmo monolaterale in questa condizione si verifica meno frequentemente).
La posizione delle palpebre viene valutata in diverse direzioni di visione. Normalmente, guardando dritto davanti a sé, la palpebra superiore copre il bordo superiore della cornea di 1-2 mm. La ptosi (abbassamento) della palpebra superiore è una patologia comune, solitamente accompagnata da una contrazione costante del muscolo frontale dovuta al tentativo involontario del paziente di mantenere sollevata la palpebra superiore.
L'abbassamento della palpebra superiore è causato molto spesso da danni al nervo oculomotore; ptosi congenita, che può essere unilaterale o bilaterale; sindrome di Bernard-Horner; distrofia miotonica; miastenia; blefarospasmo; edema della palpebra dovuto a iniezione, trauma, stasi venosa; cambiamenti tissutali legati all'età.
- La ptosi (parziale o completa) può essere il primo segno di danno al nervo oculomotore (si sviluppa a causa della debolezza del muscolo che solleva la palpebra superiore). Di solito è associata ad altri segni di danno al terzo paio di nervi cranici ( midriasi ipsilaterale, mancanza di risposta pupillare alla luce, alterazione dei movimenti del bulbo oculare verso l'alto, verso il basso e verso l'interno).
- Nella sindrome di Bernard-Horner, il restringimento della rima palpebrale e la ptosi delle palpebre superiori e inferiori sono causati da un'insufficienza funzionale della muscolatura liscia delle cartilagini palpebrali inferiore e superiore (muscoli tarsali). La ptosi è solitamente parziale e monolaterale. È associata a miosi causata da un'insufficienza della funzione dilatatrice della pupilla (dovuta a un difetto dell'innervazione simpatica). La miosi è più pronunciata al buio.
- La ptosi nella distrofia miotonica (miotonia distrofica) è bilaterale e simmetrica. Le dimensioni delle pupille rimangono invariate, mentre la loro reazione alla luce è preservata. Esistono altri segni di questa malattia.
- Nella miastenia, la ptosi è solitamente parziale, asimmetrica e la sua intensità può variare significativamente durante il giorno. Le reazioni pupillari non sono compromesse.
- Il blefarospasmo (contrazione involontaria del muscolo orbicolare dell'occhio) è accompagnato dalla chiusura parziale o completa della rima palpebrale. Un blefarospasmo lieve può essere confuso con la ptosi palpebrale, ma in quest'ultima la palpebra superiore si solleva periodicamente e attivamente senza contrattura del muscolo frontale.
Attacchi irregolari di dilatazione e contrazione pupillare, della durata di diversi secondi, sono chiamati "ippo" o "ondulazione". Questo sintomo può verificarsi in caso di encefalopatia metabolica, meningite e sclerosi multipla.
La midriasi unilaterale (dilatazione della pupilla) associata a ptosi e paresi dei muscoli esterni si osserva in caso di danno al nervo oculomotore. La dilatazione della pupilla è spesso il primo segno di danno al nervo oculomotore quando il tronco nervoso è compresso da un aneurisma e quando il tronco encefalico è dislocato. Al contrario, in caso di lesioni ischemiche del terzo paio (ad esempio, nel diabete mellito), le fibre motorie efferenti dirette alla pupilla di solito non sono interessate, il che è importante da tenere in considerazione nella diagnosi differenziale. La midriasi unilaterale non associata a ptosi e paresi dei muscoli esterni del bulbo oculare non è caratteristica di danno al nervo oculomotore. Possibili cause di questo disturbo includono la midriasi paralitica indotta da farmaci che si verifica con l'uso locale di una soluzione di atropina e altri anticolinergici M (in questo caso, la pupilla smette di restringersi in risposta all'uso di una soluzione all'1% di pilocarpina); pupilla di Adie; midriasi spastica causata dalla contrazione del dilatatore pupillare quando le strutture simpatiche che lo innervano vengono irritate.
La pupilla di Adie, o pupillotonia, si osserva solitamente su un solo lato. Tipicamente, la pupilla del lato interessato è dilatata ( anisocoria ) e la sua risposta alla luce e alla convergenza con l'accomodazione è anormalmente lenta e prolungata (miotonica). Poiché la pupilla alla fine risponde alla luce, l'anisocoria diminuisce gradualmente durante l'esame neurologico. L'ipersensibilità alla denervazione della pupilla è tipica: dopo l'instillazione di una soluzione di pilocarpina allo 0,1% nell'occhio, si restringe bruscamente fino a raggiungere le dimensioni di un puntino.
La pupillotonia si osserva in una malattia benigna (sindrome di Holmes-Adie), spesso familiare, si manifesta più spesso nelle donne di età compresa tra 20 e 30 anni e, oltre alla “pupilla tonica”, può essere accompagnata da diminuzione o assenza dei riflessi profondi delle gambe (meno spesso delle braccia), anidrosi segmentale (disturbo della sudorazione locale) e ipotensione arteriosa ortostatica.
Nella sindrome di Argyll-Robertson, la pupilla si restringe fissando lo sguardo a distanza ravvicinata (la risposta accomodativa è preservata), ma non reagisce alla luce. La sindrome di Argyll-Robertson è solitamente bilaterale, associata a una forma irregolare della pupilla e anisocoria. Durante il giorno, le pupille hanno dimensioni costanti e non rispondono all'instillazione di atropina e altri midriatici. Questa sindrome si osserva in lesioni del tegmento mesencefalico, ad esempio nella neurosifilide, nel diabete mellito, nella sclerosi multipla, nel tumore pineale, in gravi traumi craniocerebrali con successiva espansione dell'acquedotto silviano, ecc.
Una pupilla stretta (dovuta a paresi del muscolo dilatatore della pupilla), associata a ptosi parziale della palpebra superiore (paresi del muscolo della cartilagine superiore della palpebra), anoftalmo e sudorazione alterata sullo stesso lato del viso, indica la sindrome di Bernard-Horner. Questa sindrome è causata da un'innervazione simpatica alterata dell'occhio. La pupilla non si dilata al buio. La sindrome di Bernard-Horner si osserva più spesso negli infarti del midollo allungato (sindrome di Wallenberg-Zakharchenko) e del ponte, nei tumori del tronco encefalico (interruzione delle vie simpatiche discendenti centrali provenienti dall'ipotalamo); lesioni del midollo spinale a livello del centro ciliospinale nelle corna laterali della sostanza grigia dei segmenti C 8 - Th 2; in caso di danno trasversale completo del midollo spinale a livello di questi segmenti (sindrome bilaterale di Bernard-Horner, associata a segni di innervazione simpatica alterata degli organi situati al di sotto del livello leso, nonché a disturbi della conduzione dei movimenti volontari e della sensibilità); malattie dell'apice polmonare e della pleura (tumore di Pancoast, tubercolosi, ecc.); in caso di danno alla prima radice spinale toracica e al tronco inferiore del plesso brachiale; aneurisma dell'arteria carotide interna; tumori nella zona del forame giugulare, seno cavernoso; tumori o processi infiammatori nell'orbita (interruzione delle fibre postganglionari che vanno dal ganglio simpatico cervicale superiore alla muscolatura liscia dell'occhio).
Quando le fibre simpatiche del bulbo oculare vengono irritate, si manifestano sintomi che sono l'"opposto" del sintomo di Bernard-Horner: dilatazione della pupilla, allargamento della rima palpebrale ed esoftalmo (sindrome di Pourfur du Petit).
In caso di perdita unilaterale della vista causata dall'interruzione delle sezioni anteriori delle vie ottiche (retina, nervo ottico, chiasma, tratto ottico), la reazione diretta della pupilla dell'occhio cieco alla luce scompare (poiché le fibre afferenti del riflesso pupillare vengono interrotte), così come la reazione consensuale della pupilla del secondo occhio sano alla luce. La pupilla dell'occhio cieco è in grado di restringersi quando la pupilla dell'occhio sano viene illuminata (ovvero la reazione consensuale alla luce nell'occhio cieco viene preservata). Pertanto, se la lampadina della torcia viene spostata dall'occhio sano a quello malato, si può osservare non una costrizione, ma, al contrario, una dilatazione della pupilla dell'occhio malato (come risposta consensuale alla cessazione dell'illuminazione dell'occhio sano) - il sintomo di Marcus Gunn.
Durante l'esame, si presta attenzione anche al colore e all'uniformità dell'iride. Sul lato in cui l'innervazione simpatica dell'occhio è compromessa, l'iride è più chiara (sintomo di Fuchs) e di solito sono presenti altri segni della sindrome di Bernard-Horner. La degenerazione ialina del bordo pupillare dell'iride con depigmentazione è possibile negli anziani come manifestazione del processo involutivo. Il sintomo di Axenfeld è caratterizzato da depigmentazione dell'iride senza accumulo di ialina al suo interno e si osserva in caso di disturbi dell'innervazione simpatica e del metabolismo. Nella distrofia epatocerebrale, si deposita rame lungo il bordo esterno dell'iride, che si manifesta con una pigmentazione giallo-verde o verdastra-marrone (anello di Kayser-Fleischer).


 [
[